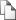Клинико-прогностические критерии осложнений гестации на основе интегрированной системы мониторинга перинатальной помощи
На правах рукописи
Лазарева Наталья Владимировна
КЛИНИКО-ПРОГНОСТИЧЕСКИЕ КРИТЕРИИ ОСЛОЖНЕНИЙ ГЕСТАЦИИ НА ОСНОВЕ интегрированной системы мониторинга перинатальной помощи
14.01.01 – Акушерство и гинекология
Автореферат
диссертации на соискание ученой степени
доктора медицинских наук
Самара
2011
Работа выполнена в Государственном образовательном учреждении высшего профессионального образования «Самарский государственный медицинский университет» Министерства здравоохранения и социального развития Российской федерации
Научные консультанты: доктор медицинских наук, профессор
Мельников Владимир Александрович
Официальные оппоненты: доктор медицинских наук, профессор
Кан Нина Ивановна
Академик РАМН
доктор медицинских наук, профессор
Серов Владимир Николаевич
доктор медицинских наук, профессор
Доброхотова Юлия Эдуардовна
Ведущее учреждение: ГОУ ВПО «Первый Московский Государственный Медицинский Университет им. И.М. Сеченова» Министерства здравоохранения и социального развития Российской Федерации
Защита диссертации состоится «____» ______________ 2011 года в ____ часов на заседании диссертационного совета Д 208.085.04 при ГОУ ВПО «Самарский государственный медицинский университет» Минздравсоцразвития России по адресу: 443079, г. Самара, пр. К. Маркса, 165 (б).
С диссертацией можно ознакомиться в библиотеке ГОУ ВПО «Самарский государственный медицинский университет Минздравсоцразвития России» (443001, г. Самара, ул. Арцыбушевская, 171).
Автореферат разослан «______» __________________ 2011 г.
Ученый секретарь
диссертационного совета
доктор медицинских наук, профессор Е.С. Гасилина
ВВЕДЕНИЕ
Актуальность проблемы
В связи с отчетливыми депопуляционными тенденциями в стране, проблема охраны здоровья матери и ребенка, сохранения репродуктивного потенциала приобрела чрезвычайную остроту (Айламазян Э.К., Мозговая Е.В., 2008). Сложившаяся ситуация вызывает обоснованную тревогу государства и медицинской общественности.
Возрастание экстрагенитальной и гинекологической заболеваемости, негативные нюансы репродуктивного поведения девушек-подростков и женщин создает реальную угрозу успешной реализации ими репродуктивной функции и восполнения в ближайшем будущем демографического резерва страны. Возрастанию перинатальной заболеваемости способствуют и значительная частота гестационных осложнений (Суханова Л.П. и соавт., 2008; Фролова О.Г., Бурдули Г.М., 2008). Несмотря на некоторое снижение показателей материнской смертности в последние десятилетия, доля осложнений беременности, в частности, анемии (32-37%), гестоза (18-21%), угрозы прерывания беременности (20-25%), болезней мочеполовой системы (18-20%) остается стабильной (МЗ РФСР., 2008, 2009).
Значительная тенденция снижения перинатальной смертности по Самарской области и России (показатель 6,1-10‰) не умаляет печального факта доминанты беременности высокого риска и неотложности изучения вопросов антенатальной охраны плода (Абрамченко В.В., 2009; Айламазян Э.К., 2008; Курцер М.А., 2008; Серов В.Н., 2008; Целкович Л.С., 2009; Доброхотова Ю.Э., 2011).
Предпринимаемые в этом направлении усилия последних десятилетий отражены более чем в сотне исследований, позиционирующих оздоровительные мероприятия при беременности залогом благоприятных перинатальных исходов. Реальное улучшение статистики произошло благодаря рационализации профилактики недонашивания и ведения преждевременных родов, своевременной диагностики врожденных пороков развития плода, борьбы со слагаемыми «акушерской агрессии» (Айламазян Э.К. и соавт., 2008; Володин Н.Н., Сухих Г.Т., 2008; Радзинский В.Е., 2009).
Следует отметить, что с позиций перинатального акушерства, каковым оно должно быть сейчас, проблема противоречия интересов плода и матери требует соизмерения не только степени риска для матери, но и прогноза в отношении здоровья новорожденного. Вопреки утверждениям о том, что оперативное родоразрешение выступает щадящим методом, позволяющим избежать не только длительной стимуляции, но и повышенных показателей перинатальной смертности и неврологических нарушений новорожденных, фигурируют и иные данные (Радзинский В.Е. и соавт., 2007). Стремление добиться снижения перинатальных потерь за счет высокой оперативной активности конкурирует с мнением тех, кто считает подобную практику недопустимой.
Проблема снижения перинатальной заболеваемости и смертности не может быть полностью решена без углубленного изучения периодов эмбриогенеза и раннего фетогенеза, во многом определяющих дальнейшее развитие плода и новорожденного (Сидорова И.С. и соавт., 2007; Мельников В.А., 2009). Одним из важнейших факторов, детерминирующих здоровье человека, является благоприятное течение антенатального периода, особенно, первого триместра беременности (Милованов А.П., Савельев С.В., 2006; Радзинский В.Е., 2009). Практическое решение проблемы возможно лишь при всестороннем и глубоком анализе особенностей взаимодействия комплекса «мать – плацента – плод – новорожденный» (Фролова О.Г., Бурдули Г.М., 2008). Однако для снижения перинатальной заболеваемости огромное значение имеет не только диагностика уже имеющегося поражения, но и возможность его предупреждения (Линева О.И., 2006; Серов В.Н., 2007). В связи с этим чрезвычайно актуален анализ адекватности методов диспансеризации беременных с позиций прогнозирования гестационных и перинатальных осложнений (Радзинский В. Е., Оразмурадов А.А., 2005).
Концептуальная значимость стратификации беременных по группам перинатального риска изложена в серии научных исследований (Радзинский В.Е., Костин И.Н., 2009; Duckitt K., Harrington D., 2005), однако сложность патогенетических механизмов формирования осложнений затрудняет возможности целенаправленного прогнозирования. В то же время описательный характер работ, их фрагментарный характер и отсутствие доказательной базы лимитируют своевременную профилактику неблагоприятных исходов беременности.
Полагаем своевременными углубленную оценку ситуации в области репродуктивного здоровья в регионе наряду с разработкой информативных прогностических критериев гестационного и перинатального «неблагополучия», главное – системы лечебно – оздоровительных мероприятий, способствующих развитию и внедрению новых клинико-организационных технологий.
Цель исследования: улучшение исходов гестации для матери и плода на основе создания индивидуального прогностического критерия оценки состояния здоровья и внедрения эффективных клинико-организационных технологий по триместрам беременности.
В соответствии с поставленной целью выделены следующие задачи исследования:
1. Оценить демографическую ситуацию в Самарском регионе и ее отклонения в репродуктивном здоровье и репродуктивном поведении.
2. Провести ретроспективный анализ состояния репродуктивного здоровья девушек-подростков и женщин фертильного возраста Самарского региона за 10-летний период.
3. Изучить распространенность и структуру антенатальных потерь, основных заболеваний и нарушений репродуктивной системы женщин фертильного возраста.
4. Оценить особенности течения беременности и исход родов для плода, новорожденного, качество медицинской помощи в зависимости от сроков явки на учет в женскую консультацию.
5. Определить комплекс факторов, формирующих гестационные осложнения и неблагоприятные перинатальные исходы, возможность их математического прогнозирования.
6. Обосновать эффективность математической модели оценки интегральных показателей состояния здоровья беременных по триместрам гестации и новорожденных для выделения групп высокого акушерского и перинатального риска.
7. Разработать и внедрить алгоритм ведения беременных, позволяющий оптимизировать состояние репродуктивного здоровья в группах акушерского и перинатального риска на основании комплекса оздоровительных мероприятий, оценить его эффективность.
Научная новизна исследования
На основании комплексного клинико-статистического анализа представлена характеристика демографической ситуации в г. Самара, уточнены особенности репродуктивного здоровья и репродуктивного поведения, гинекологической заболеваемости девушек – подростков и женщин фертильного возраста. Расширены представления о возможных вариантах оптимизации оказания медицинской помощи беременным женщинам на основе индивидуального подхода к оценке предикторов осложнений беременности.
Впервые разработаны и внедрены в клиническую практику интегральные показатели состояния здоровья женщин в прегравидарном периоде и по триместрам беременности, а так же интегральные показатели состояния здоровья новорожденных, новый способ определения массы и длины плода перед родами, учитывающий индивидуальные конституциональные особенности женщины, с целью прогнозирования течения родов и рационального выбора метода родоразрешения ( патент РФ на изобретение № 2361515 от 20.07.2009; патент РФ на изобретение № 2361516 от 20.07.2009; патент РФ на изобретение № 2345702 от 10.02.2009).
Впервые для повышения эффективности ранней диагностики разработан и внедрен способ прогнозирования хронической плацентарной недостаточности на ранних сроках гестации (патенты РФ на изобретение № 2361522 от 20.07.2009).
Определена структура антенатальных потерь в зависимости от влияния медико-организационных детерминант.
Уточнены предикторы гестационных осложнений и неблагоприятных перинатальных исходов в зависимости от сроков явки в женской консультации и регулярности акушерского наблюдения, проанализировано качество медицинской помощи беременным (клинико-экспертная оценка).
Впервые предложены математические модели для выявления кардинальных предикторов развития гестационных осложнений, значимость которых превалирует над общеизвестными факторами риска.
Разработан системный подход к определению групп акушерского и перинатального риска (этапный мониторинг ведения беременности и экспертная оценка состояния здоровья беременных женщин и новорожденного) на основании автоматизированного расчета. Научно обоснована необходимость оздоровительных мероприятий с помощью индивидуального прогностического критерия оценки состояния здоровья беременной по триместрам гестации и новорожденного.
Разработаны и апробированы взаимообусловленные индексы здоровья беременных женщин и новорожденных детей, необходимые для проведения своевременных профилактических или лечебных мероприятий с целью предупреждения постгестационных последствий.
Разработана комплексная система обследования беременных группы высокого риска развития ХПН с ранних сроков гестации, предложены оптимальные методы ее профилактики и медикаментозной коррекции.
Научно доказана эффективность усовершенствованной тактики ведения беременных на основании благоприятного исхода родов более чем у 70,0% женщин.
Практическая значимость работы.
Анализ итогов деятельности службы родовспоможения региона демонстрирует своевременность усилий по внедрению в акушерскую практику мер для сохранения и укрепления репродуктивного потенциала жительниц г. Самара.
Впервые применен новый методологический подход ведения беременных в женской консультации, определены контингенты риска гестационных осложнений и неблагоприятных перинатальных исходов в зависимости от срока обращения в женскую консультацию при беременности, «управляемые» дефекты объема и качества медицинской помощи.
Обоснован и апробирован индивидуальный подход к этапной экспертной оценке состояния здоровья беременных и новорожденных.
Впервые разработаны и внедрены в практическое здравоохранение математические модели, на основании которых создан автоматизированный вариант расчета индивидуального прогностического критерия оценки состояния здоровья беременных и новорожденных.
Оценочно-прогностические таблицы расчета индексов их здоровья и взаимообусловленных индексов в совокупности с оценкой степени акушерского и перинатального риска предусматривают проведение лечебно-оздоровительных мероприятий в группах со средним и высоким риском осложнений гестации и неблагоприятных перинатальных исходов.
Разработан системный подход к определению вероятности развития ХПН и своевременной ее коррекции с ранних сроков беременности.
Внедрение эффективных клинико-организационных технологий позволит устранять медико-организационные недостатки в системе диспансерного наблюдения за беременной.
Оптимизация акушерского мониторинга состояния беременной позволила снизить частоту гестационных осложнений в полтора раза, заболеваемость новорожденных – в 1,8 раза.
Основные положения, выносимые на защиту:
- Положительной динамике основных демографических показателей за исследуемое десятилетие (1999 – 2008 гг.) сопутствуют негативно влияющие на реализацию репродуктивной функции девушек-подростков и женщин репродуктивного возраста Самарской области тенденции: умеренный рост соматической и гинекологической заболеваемости, ювенильных абортов.
- Минимальное число посещений ЖК при беременности определяет недоучет ранних репродуктивных потерь (1,4%), возрастание частоты невынашивания инфекционного генеза (позднего выкидыша (3,4%), очень ранних преждевременных родов (13,9%), неразвивающейся беременности (2,0%)) при высоком уровне антенатальных потерь в целом (24,4%) за счет неудовлетворительного качества пренатальной акушерской помощи. Акушерское наблюдение с ранних сроков беременности минимизирует число антенатальных потерь (7,1%) за счет своевременной коррекции тромбофилий (0,3%) и диагностики аномалий развития плода (1,3%).
- Неблагоприятные перинатальные исходы при минимизации посещений ЖК и ненадлежащем уровне медицинской помощи определяют: курение, низкий уровень соматического здоровья (гипертоническая болезнь, ожирение, болезни мочеполовой системы), дисбиоз гениталий, ранние репродуктивные потери.
Гестационные предикторы неблагоприятного исхода родов: при ранней явке в ЖК – гестоз легкой степени (12,6%), средней явке – анемия беременных (34,9%), ХПН (27,1%), минимизации визитов - угрожающее прерывание беременности (26,4%), ранний токсикоз (29,6%), гестоз средней и тяжелой степени (10,9% и 5,0%), гестационный пиелонефрит (20,0%), хроническая гипоксия плода (40,0%).
Слагаемые интрантального прироста при отсроченном посещении ЖК и в отсутствии диспансеризации формируют наибольшую частоту перинатального неблагополучия (недоношенность (6%), гипоксически-ишемическое поражение ЦНС (16%), пренатальную гипотрофию (9,3% и 15,3%)), снижение числа приложенных к груди (в 1,5 раза).
- Математические модели расчета индивидуального прогностического критерия оценки состояния беременной демонстрируют наиболее информативные факторы: перенесенные ранее заболевания (F=35,9), массу тела женщины (F=17,5), ее исходное состояние (F=8,18), предшествующие исследования (F=7,9), качество проведения скрининговых исследований (F=6,9), перенесенный хламидиоз (F=5,9).
Наиболее значимыми предикторами для определения индекса здоровья новорожденного являются: своевременность прикладывания к груди (F=160,4), гестоз (F=46,2), состояние плода перед родами (F=33,9), масса новорожденного (F=12,8), исходное патологическое состояние женщины (F=11,4), своевременность госпитализации перед родами (F=10,96), исследование на гепатит В и С матери (F=8,9).
- Клинико-экспертная оценка качества медицинской помощи при беременности подтверждает неудовлетворительные результаты обследования при отсроченной явке в ЖК и игнорировании необходимости диспансерного наблюдения при объективном возрастании индекса здоровья беременных (коэффициент ранговой корреляции 72,3%) и новорожденных (62,5%) с повышением объема медицинского обслуживания.
- Модификация акушерского мониторинга, основанная на внедрении эффективных клинико-организационных технологий с расчетом индексов здоровья беременной по триместрам и новорожденного в совокупности с оценкой риска ХПН, степени перинатального риска и интранатального прироста в родах, позволяет стратифицировать беременных по когортам, требующим активного лечебно-диагностического подхода.
- Рациональность стратегии подтверждают реальное снижение частоты гестационных осложнений – в 1,5 – 2 раза, родового акта – в 2 раза, заболеваемости новорожденных – в 1,9 раза в сравнении с показателями при стандартной диспансеризации.
Апробация результатов исследования
Результаты и основные положения диссертации доложены и обсуждены на городских днях специалиста, в рабочих группах, на научно-практических конференциях городского, всероссийского и международного уровня: на международном семинаре SALZBURG-CORNELL SEMINAR in OBSTETRICS AND GYNECOLOGY (Salzburg, February, 1997); на «Дне специалиста акушера-гинеколога» (Управление здравоохранения Администрации г. о. Самара, 2006; на конференциях и семинарах, ММУ «Центр медицинской профилактики» под руководством Управления здравоохранения Администрации г. о. Самара в 2003, 2004, 2006, 2007 годах; на научно-практической конференции молодых ученых «Актуальные вопросы клинической и экспериментальной медицины» (СПб., МАПО, 2004) в рамках «Конкурса молодых ученых» – второе место; на научно-практической конференции «Современные проблемы охраны труда и здоровья работающих женщин» (Самара, 2005); на научно-практической конференции «Ведение беременных с позиции «неагрессивного» акушерства» (Самара, 2007); на всероссийской научно-практической конференции «Проблемы репродуктивного здоровья и безопасное материнство» (Пермь, 2007); на международной научно-практической конференции «Здоровье и образование» (Италия, о. Сицилия, Палермо, 2007); на научно-практической конференции «Континуум женского здоровья – репродуктивный период» (Самара, 2009); на 3-ей городской научно-практической конференции с Международным участием «Здоровье здоровых» (Самара, 2010); на VI региональном научном форуме «Дитя и мама» (Самара, 2011).
Апробация работы состоялась на совместном заседании кафедр акушерства и гинекологии ИПО, акушерства и гинекологии № 1, акушерства и гинекологии № 2 ГОУ ВПО «Самарский государственный медицинский университет» Министерства здравоохранения и социального развития Российской Федерации.
Внедрение в практику
Результаты исследования и вытекающие из них рекомендации по вопросам сохранения и реализации репродуктивного потенциала, а также результаты, направленные на повышение качества медицинской помощи в акушерско-гинекологической практике, внедрены:
– в лечебно-диагностическую работу Самарской больницы филиала № 10 ФГУ "Приволжский окружной медицинский центр Федерального медико-биологического агентства";
– в профилактическую работу ММУ «Центр медицинской профилактики» г. Самара.
Утверждены для практических врачей методические указания, утвержденные Министерством здравоохранения и социального развития Самарской области.
Результаты исследования, отраженные в учебном пособии «Лечебная физкультура во время беременности», внедрены в лечебно-профилактическую работу лечебных учреждений г. о. Самары, лечебный процесс специализированного акушерско-гинекологического отделения санатория «Уральский» ЗАО Курорт «Усть-Качка» Пермского края.
Материалы диссертации используются в учебном процессе в системе последипломного образования ФГУ «НИИ ОММ Росмедтехнологий», на кафедрах акушерства и гинекологии № 1, № 2, Института последипломного образования ГОУ ВПО «Самарский государственный медицинский университет», ГОУ ВПО «Башкирский государственный медицинский университет», ГОУ ВПО «Пермская государственная медицинская академия им. акад. Е.А. Вагнера», ГОУ ВПО «Кемеровская государственная медицинская академия».
Настоящее диссертационное исследование выполнено в рамках комплексной темы НИР ГОУ ВПО «Самарский государственный медицинский университет» «Адаптация медико-организационных технологий к охране репродуктивного здоровья семьи» (№ государственной регистрации 0120. 0405622).
Публикации
Основные положения изложены в 45 опубликованных работах, из них: 17 статей в журналах, рекомендуемых ВАК РФ, 20 статей в центральных и международных изданиях. Получены 7 патентов РФ, из них: 4 патента РФ на изобретение, 3 патента РФ на полезную модель. Оформлено 2 свидетельства на рационализаторские предложения через БРИЗ ГОУ ВПО «Самарский государственный медицинский университет». Издана монография, методическое и 2 учебных пособия, методические указания, утвержденные Министерством здравоохранения и социального развития Самарской области.
Личный вклад автора
Участие автора в сборе первичного материала и его обработке – более 85%, обобщении, анализе и внедрении в практику результатов работы – 100%.
Отдельные фрагменты статистической обработки данных осуществлялись при консультативном участии специалиста в области математического анализа и программирования. Все научные результаты, представленные в работе, автором получены лично.
Структура и объем диссертации
Диссертация состоит из введения, обзора литературы, описания материалов и методов исследования, четырех глав собственных исследований, главы «Обсуждение полученных результатов», выводов, практических рекомендаций, указателя литературы, приложения.
Текстовая часть изложена на 256 страницах машинописного текста. Работа иллюстрирована 50 таблицами, 13 рисунками и 4 математическими формулами. Указатель литературы содержит 310 работы – 226 отечественных, 84 - зарубежных авторов.
СОДЕРЖАНИЕ РАБОТЫ
Общая клиническая характеристика обследованных женщин,
материалы и методы исследования
Работа выполнена в Государственном образовательном учреждении высшего профессионального образования «Самарский государственный медицинский университет» Министерства здравоохранения и социального развития Российской федерации, по материалам Самарской больницы Филиала №10 Федерального государственного учреждения «Приволжский окружной медицинский центр» Федерального медико-биологического агентства (гл. врач - доцент, к.м.н. Медведев А.В.) за период 1999-2008 гг.
В основу работы легли результаты комплексного обследования женщин, состоящих на диспансерном учете по беременности в данном лечебном учреждении.
Для достижения цели и решения поставленных задач, обоснования положений, выносимых на защиту, проведено ретро-, проспективное исследования и «организационный эксперимент».
Ретроспективное исследование состояло из двух разделов: анализа состояния репродуктивного здоровья девушек-подростков и женщин фертильного возраста за 10-летний период по Самарскому региону и динамики изменения показателей родовспоможения за этот же период.
Для работы использованы данные официальной статистической отчетности по Самарской области за 10 лет (1999-2008 гг.).
В проспективное исследование включено 850 женщин, отобранных безвыборочным методом при взятии их на учет по беременности. Критерии включения в исследование: беременность и согласие женщины на обследование в течение гестации.
Сформированы четыре группы (в зависимости от срока взятия беременных на учет в женской консультации (ЖК)) (рис.1):

Рис. 1. Контингент исследованных женщин.
На заключительном этапе проспективного исследования определены: индекс здоровья беременных по триместрам гестации и новорожденных на основании расчета интегральных показателей состояния здоровья, с последующим доказательством взаимообусловленности индексов.
«Организационный эксперимент». За период 2007-2008 гг. было выполнено безвыборочное наблюдение и обследование 174 женщин в соответствии с разработанной программой индивидуального этапного мониторинга. Наблюдение начиналось с этапа прегравидарной подготовки за 6мес. до планируемого зачатия и продолжалось в течение всей беременности.
Динамическое наблюдение беременных женщин проводилось на основании Приказа Минздравсоцразвития РФ № 224 от 30.03.2006 «Положение об организации проведения диспансеризации беременных и родильниц». Регулярность проводимых лабораторно-диагностических исследований соответствовала рекомендациям Приказа Министерства здравоохранения Российской Федерации от 10 февраля 2003 г. № 50 «О совершенствовании акушерско-гинекологической помощи в амбулаторно-поликлинических учреждениях, Приказа Министерства здравоохранения Самарской области от 20.06.05 № 204 «Об утверждении клинических протоколов в акушерстве и гинекологии», Приказа Минздравсоцразвития РФ № 808н от 02.10.2009 «Об утверждении Порядка оказания акушерско – гинекологической помощи».
Медицинская помощь беременным женщинам по совершенствованию пренатальной диагностики и профилактики наследственных и врожденных заболеваний у детей проводилась в соответствии с Приказом Минздрава РФ № 475 от 28.12.2000 «О совершенствовании пренатальной диагностики в профилактике наследственных и врожденных заболеваний у детей».
С целью планирования дальнейших профилактических или лечебных мероприятий женщин распределяли по пяти группам наблюдения (индекс здоровья) в соответствии с Приказом Министерства здравоохранения и социального развития Российской Федерации от 22.03.2006 №188. Приложение 1. «Порядок и объем проведения дополнительной диспансеризации граждан, работающих в государственных и муниципальных учреждениях сферы образования, здравоохранения, социальной защиты, культуры, физической культуры и спорта и в научно-исследовательских учреждениях».
В соответствии с программой исследования при динамической оценке течения беременности, родов, состояния новорожденного использованы следующие методы: документальный, клинический, лабораторный, инструментальный, экспертных оценок, математический, статистический.
Согласно специально разработанной анкете – опроснику произведена детальная оценка анамнестических данных беременных с учетом соматической и гинекологической заболеваемости, акушерского анамнеза, течения беременности, родов, пуэрперия, характера и степени тяжести гестационных осложнений, состояния новорожденных.
Скрининговое ультразвуковое сканирование с допплерометрией осуществлялось трехкратно за беременность, а также непосредственно перед родами на аппарате «Medison Sonoace X6». Оценка состояния кардиоритма плода и тонуса матки проводилась с 32 недель беременности
с помощью аппарата «Fetalgard-Lite».
Всем беременным проводили полное клинико-лабораторное обследование, включающее обследование на носительство инфекций TORCH-комплекса Обследование беременных на наличие полиморфизма генов и тромбофилических ДНК-мутаций включало ПЦР-диагностику генетических форм тромбофилии: мутации FV Leiden (G1691A), полиморфизма гена PAI-1, мутации MTHFR, мутации протромбина F2, фибриногена FGВ.
Спектр микробиологических исследований включал: микроскопию мазка, окрашенного по методу Грама, культуральное исследование влагалищного отделяемого с идентификацией условно-патогенных микроорганизмов, оценку вагинального биоценоза, в т.ч. - полуколичественным методом (Кира Е.Ф., 1995,1998).
Диагноз бактериального вагиноза выставлялся на основании критериев Амсела, кандидозного вагинита – по наличию специфической клинической картины, выявления в мазках мицелия.
Наблюдение за новорожденными проводилось согласно рекомендациям Российской ассоциации специалистов перинатальной медицины (Володин Н.Н., Сухих Г.Т., 2008).
Данные официальной статистической отчетности в разрезе федерального амбулаторно-поликлинического учреждения использовались нами для изучения: распространенности основных экстрагенитальных заболеваний и осложнений гестации, заболеваемости новорожденных – учетная форма № 32; репродуктивного поведения, реализации репродуктивной функции – учетные формы № 13, 30, 32; основных показателей деятельности лечебно-профилактических учреждений – учетная форма № 30.
Клинико-экспертный анализ проводился для изучения объема и качества полученной медицинской помощи во время беременности.
В качестве экспертного метода оценки качества медицинской помощи была избрана апробированная в ряде территорий РФ автоматизированная технология экспертизы качества медицинской помощи (АТЭ КМП), предложенная Центром качества и квалификации г. Санкт-Петербурга (Чавпецов В. Ф., 2003) и адаптированная к акушерству и гинекологии (Скачкова Е. А., 2005). Определялись показатели качества технологии процесса медицинской помощи (Поляков И. В., 2003), разработанные на основе рекомендаций Европейского бюро экспертов ВОЗ (Барселона, 1983).
Анонимное анкетирование беременных отображало представление об основах здорового образа жизни, особенностях репродуктивного поведения женщин до и в течение градарного периода, оценку качества медицинской помощи (статистически обработано 305 анкет).
Оценку пренатальных факторов риска и формирование групп риска проводили согласно рекомендациям Радзинского В.Е. (2008). Градация беременных по степени пренатального риска осуществлялась с использованием таблицы, модифицированной на кафедре акушерства и гинекологии с курсом перинатологии ГОУ ВПО РУДН «Шкалы факторов пренатального риска» О.Г. Фроловой и Е.Н. Николаевой. Суммарный подсчет балльной оценки производили, исходя из данных С.А. Князева (2003): низкая степень перинатального риска – менее 15 баллов, средняя – 15-24, высокая 25 баллов.
Многофакторный регрессионный анализ использован для построения математических моделей прогноза индекса состояния родильниц и новорожденных после вычисления основных статистически значимых факторов риска. Регрессионные математические модели расчета массы и длины плода перед родами предназначались для рационального выбора метода родоразрешения.
Патометрический анализ использован для создания модели прогноза развития хронической плацентарной недостаточности (ХПН) на ранних сроках беременности.
Статистическую обработку полученных данных производили с помощью программного обеспечения Statgraphics-5, Statistica-7, «Microsoft Excel 2003», «Microsoft Visio» и «CorelDraw 12» для Windows. С помощью методов описательной статистики для количественных показателей вычисляли среднюю арифметическую (Х); ошибку репрезентативности (М), среднее квадратическое отклонение ().
Для оценки достоверности полученных результатов с учетом нормального распределения признаков для сравнения средних данных использовали критерий Стъюдента, различия между полученными данными считали достоверными при р<0,05. Для построения прогностических моделей использовали регрессионный метод анализа. Сравнение достоверности различий клинических признаков для беременных в группах сравнения проводилось по частоте альтернативного признака через угловое преобразование Фишера (F).
Результаты исследования и их обсуждение.
Ретроспективный анализ демографических показателей Самарского региона за десятилетний период (1999 - 2008 гг.) отражают тенденции, характерные для всей РФ: при стабильной численности населения области (3189 тыс. человек зарегистрировано в 1999 г. и 3172,8 тыс. - в 2008 г.) общий коэффициент рождаемости возрос на 41,9%, смертности - уменьшился на 6,1%. Коэффициент естественного прироста населения изменился с - 8,1 до - 3,8.
Среди положительных тенденций в репродуктивном поведении женщин за изучаемый интервал (1999 – 2008 гг.) фигурируют значимое увеличение количества родов в регионе - на 7,8%, с возрастанием доли нормальных родов (с 32,3% до 64,1%) и количества повторных родов – вторых и третьих.
Коэффициент младенческой смертности снизился на треть (32,7%) и в 2009 г. составил 6,8‰. Основные причины младенческой смертности – заболевания перинатального периода, заболевания органов дыхания, инфекционные болезни. Перинатальная смертность уменьшилась на 38,2%. Материнская смертность стабилизировалась на уровне 12,6 и 11 на 100000 тысяч детей, родившихся живыми.
Положительной тенденции изменения основных демографических показателей за исследуемое десятилетие (1999 – 2008 гг.) сопутствовал умеренный рост показателей заболеваний, влияющих на реализацию репродуктивной функции девушек-подростков и женщин репродуктивного возраста Самарской области (по данным МЗ СО, 2006, 2009).
Данные статистики свидетельствуют о низком уровне репродуктивного потенциала региона, обусловленном возросшей экстрагенитальной заболеваемостью, преимущественно у подростков: 1882,8 на 1000 населения соответствующего возраста против 2272 в когорте взрослого населения.
Показатели распространенности болезней эндокринной системы, расстройств питания и нарушений обмена веществ у девушек-подростков несколько преобладали в сравнении с таковыми у взрослого женского населения (8153,1 и 8073,5 на 100 тыс. населения).
Динамика показателя врожденных аномалий и хромосомных нарушений отличается умеренным ростом как у подростков (от 2644,5 до 3091,1 на 100 тыс. населения), так и взрослых женщин (от 165,2 до 194,9 на 100 тыс. населения); преобладают аномалии системы кровообращения - 93,1– у подростков, 86,3 – у взрослых женщин.
Показатели болезней мочеполовой системы у исследуемого контингента оказались сопоставимыми - на уровне 2800-2900 (на 100 тыс. населения). К 2008 г. – численность случаев возросла: у подростков до 2845,8, взрослых - 2851,7 (на 100 тыс. населения соотв. возраста).
Гинекологическая заболеваемость девушек-подростков Самарской области колебалась на уровне 168,9-171,1 (на 100 тыс. населения соотв. возраста). Распространенность воспалительных болезней гениталий девушек-подростков составила 2777,7, что практически в полтора раза превышает соответствующий показатель в когорте женщин фертильного возраста - 1912,8 (на 100 тыс. населения). Максимальное значение данного показателя в когорте девочек-подростков определено в 2007 г. (3930,9), в последующем (к 2008 г.) – установлено его постепенное снижение до 2777,7 (на 100 тыс. населения). В целом, за десятилетний период наблюдения выявлен стремительный темп роста показателя в шесть раз.
Темп роста нарушений менструального цикла женщин фертильного возраста оказался весьма умеренным: с 2291,9 до 2844,7 (на 100 тыс. населения). Пик данного показателя у подростков зарегистрирован в 2006 г. (7223,8), к 2008 г. последовало незначительное его снижение - 7014,3 (на 100 тыс. населения, соотв. возраста).
Демонстрацией репродуктивного неблагополучия в регионе является статистика роста ювенильных абортов – у подростков 10-14 лет (в 1,3 раза), вариабельность с тенденцией к снижению их показателя у первобеременных (4,8 в 2006 г., 2,7 в 2007 г., до 3,8 в 2008 г.)(расчет на 1000 женщин 15-45 лет).
В структуре гестационных осложнений (2008г.) доминируют: анемия (38,3%), гестоз (20%), гестационный пиелонефрит (22,5%). Примечательна динамика отдельных осложнений беременности: частота анемии снизилась в 1,5 раза (на 32%), болезней кровообращения - в 1,5 раза (на 25,5%), незначительно возрос показатель распространенности болезней мочеполовой системы – на 5%. Частота абдоминального родоразрешения увеличилась на 7%.
Предварительная оценка антенатального риска беременных показала преобладание во всех группах представительниц со средним риском, независимо от срока постановки на учет в ЖК. Однако в когорте с отсутствием акушерского диспансерного наблюдения таковых оказалось меньшинство – только две трети (60%), что практически в 1,3 раза меньше в сравнении с остальными (77,3%).
По мере минимизации диспансерного наблюдения в ЖК вплоть до его отсутствия возрастало количество представительниц с высоким перинатальным риском – до трети (37,5%), тогда как частота встречаемости беременных с низким перинатальным риском указывала на диаметрально противоположные тенденции. Факт ранней явки коррелировал с доминантой среднего перинатального риска у подавляющего большинства беременных (77,5%), превосходным числом представительниц с низким перинатальным риском – в полтора раза в сравнении с высоким риском (14,3% и 2,5%, соответственно, р<0,05).
Определение группы риска позволило практиковать дифференцированный подход к ведению беременных с выделением когорты нуждающихся в более интенсивном наблюдении и лечебно-профилактических мероприятиях.
Детализация групп риска по материнской смертности – МФР (травматизм, кровотечение, гестоз) констатировала средний уровень реализации материнских факторов риска у каждой второй (52,2%) и высокий – у каждой третьей (31,6%). Вероятность кровотечения предполагалась практически у каждой второй (43,36 %), тогда как шансы развития гестоза и травматизма оказались сходными – у трети беременных (28,5% и 28,1%, соответственно, р<0,05).
Анализируя риск развития пренатальной патологии плода и новорожденного, отметим преобладание среднего уровня (61,7%) его реализации - практически в два раза больше, чем высокого (23,6%) и в четыре – низкого (14,7%), что свидетельствует о средней степени риска неблагоприятного исхода беременности и родов.
Детальный анализ антенатальных потерь в зависимости от срока явки в ЖК продемонстрировал наибольшую частоту таковых при раннем обращении за акушерской помощью:
- в I триместре - практически в три раза в сравнении со средней явкой и в пять раз - поздней постановкой на диспансерный акушерский учет (7,1±2,2%, 2,1±0,7% и 1,4±0,5%, соответственно, р<0,05) за счет адекватного обследования женщины, начиная с первого триместра беременности. При отсроченной явке – минимальное число визитов в ЖК коррелировало с недоучетом эпизодов ранних репродуктивных потерь.
- преимущественно за счет хромосомных аберраций (исключительно в когорте с ранней явкой – 3,0±0,9%) и эндокринных нарушений (3,4±1,1%, 1,7±0,6% и 1,4±0,5%, соответственно, р<0,05) по типу неразвивающейся беременности (НБ);
Факт раннего обращения в ЖК способствовал существенному снижению регистрации репродуктивных потерь – в четыре раза (3,4±0,8%), средней явки – практически в два раза (7,5±2,3%, р<0,05) по сравнению с показателями в когортах с отсроченной явкой.
При минимизации явок в ЖК в когортах с «вынужденным» диагностическим минимумом во II триместре отмечены:
- высокий уровень антенатальных потерь (9,2±2,8% и 13,9±12,8%, соответственно, р<0,05);
- прогрессивное возрастание частоты позднего выкидыша - в когорте с поздней явкой (3,40±1,1%),
- максимум эпизодов ранних преждевременных родов - в отсутствие диспансерного наблюдения (13,9±12,8%).
- преобладание НБ в когортах со средней и поздней явкой в ЖК – в шесть и в полтора раза, (1,4±0,4 % и 2,0±0,6 % и 0,33±0,1%, соответственно, р<0,05) в сравнении с ранней постановкой на учет в ЖК;
- рождение детей с пороками развития в группах с поздней явкой и без наблюдения (1,0±0,3% и 3,2±3,3%, соответственно, р<0,05) - свидетельство запоздалой диагностики и, соответственно, отсутствии условий к прерыванию беременности;
- частота самопроизвольных выкидышей при истмико-цервикальной недостаточности оказалась в три раза больше (1,0±0,3% и 0,3±0,1%, соответственно, р<0,05) в сравнении с таковой при ранней явке;
- «управляемые» причины невынашивания – инфекционные – регистрировались в наибольшей степени в когортах с отсроченной явкой (1,0±0,3% и 1,4±0,5%, соответственно, р<0,05), тогда как при раннем обращении в ЖК частота их была минимальной (0,3±0,1%);
- высокая частота антенатальных потерь в целом в когорте женщин, оказавшихся без диспансерного акушерского наблюдения (13,9±12,8% и 10,4±3,1%, соответственно, р<0,05) в сравнении с таковой в когорте с ранней постановкой на учет.
Ранняя обращаемость в ЖК коррелировала:
- с возрастанием эпизодов элиминации беременности в связи с пороками развития – в два раза чаще, чем при поздней явке (1,3±0,2% и 0,7±0,2 %, соответственно). Своевременность акушерских мероприятий на ранних сроках беременности реализовалась в предотвращении рождения детей с аномалиями развития – наименьшем при ранней явке – в три раза (0,3±0,1%, 0,7±0,2%, 1,0±0,3% и 3,2±3,3%, соответственно, р>0,05).
- с минимизацией антенатальных потерь за счет своевременной коррекции тромбофилических нарушений (0,3±0,1%) в сравнении с поздней явкой (0,7±0,2%) и отсутствием диспансерного наблюдения в ЖК (1,1±1,1%).
В III триместре антенатальных потерь не было. Преждевременные роды закончились рождением живых недоношенных детей, которые были переведены по медицинским показаниям на второй этап выхаживания.
Основными причинами антенатальных потерь в ранние сроки являются нарушения синхронного развития эмбриона и плода за счет генетически обусловленных факторов и врожденных пороков развития, несовместимых с жизнью, в более поздние сроки – в значительной мере связанные с нарушением здоровья матери.
Сопоставление частоты встречаемости антенатальных потерь со сроком обращения в ЖК продемонстрировало наибольшую частоту регистрации таковых в когорте с ранней явкой, отражая своевременность лечебно-диагностических мероприятий. Возрастание доли антенатальных потерь в структуре перинатальной смертности во II триместре являлось прерогативой беременных с отсроченной явкой в ЖК и, соответственно, неудовлетворительной характеристикой уровня пренатальной акушерской помощи.
Анамнестические характеристики подтверждали высокую вероятность реализации гестационных осложнений и неблагоприятных перинатальных исходов на основании «багажа» рисковых факторов у беременных с поздней явкой в ЖК и избегавших акушерского наблюдения в гестационный период (в среднем) за счет:
- курения - ввиду негативного влияния на фето-плацентарный кровоток и вероятности рождения маловесного плода – у каждой шестой (16,8±1,7%) и практически - каждой восьмой беременной (12,5±3,1%), (при р<0,05) из «неблагополучных» групп;
- значительной экстрагенитальной отягощенности - более чем у половины (45,9±2,8%) за счет болезней мочеполовой системы (17,3±2,2%), ожирения (18,6±3,2%) и гипертонической болезни (21,1±1,7%) (р<0,001);
- высокой частоты репродуктивных потерь (23,7±4,2%) - самопроизвольного прерывания беременности в ранние сроки - в среднем, у каждой шестой (16,7±1,4%), артифициального аборта, хотя бы однократно выполненного, – каждой третьей (30,8±2,6%), (при р<0,05);
- отягощенного гинекологического анамнеза – у каждой второй - воспалительных заболеваний гениталий (55,8±3,3%), нижних отделов генитального тракта – у четверти женщин (27,6±1,6%), дисбиоз вагинального биотопа – каждой шестой (17,3±3,1%), (при р<0,05).
Сопоставление частоты встречаемости гестационных осложнений со сроками постановки на учет в ЖК демонстрирует необходимость оптимизации обследования беременных, что позволит осуществлять патогенетически обоснованное лечение в группах высокого акушерского и перинатального риска.
В когорте с ранней явкой в ЖК наибольшей оказалась частота гестоза исключительно легкой степени (12,6± 2,0%), тогда как при средней явке - легкой (11,6±1,9%) – и средней степени (9,5 ± 1,8%) (р<0,001).
Возможность врачебного контроля с ранних сроков беременности с превентивными мерами в группах высокого и среднего пренатального риска (риска развития гестоза) обусловливала преобладание моносимптомных вариантов гестоза над типичной триадой Цангенмейстера с более поздней клинической манифестацией (34–35 нед.) и легким течением.
Частота ряда гестационных осложнений преобладала при недостаточном обследовании - поздней явке в ЖК или игнорировании необходимости посещения ЖК при беременности за счет:
- угрожающего прерывания беременности - у четверти беременных (в среднем, 26,4±3,8%) – в полтора раза чаще, чем при ранней явке в ЖК (15,4±2,2%), (при р<0,05).;
- раннего токсикоза – максимального по частоте – практически в 1,5 раза (в среднем, 29,6±4,0%), чем при раннем обращении в ЖК (17,3±2,3%), (при р<0,05).;
- гестоза средней степени тяжести – в полтора раза больше в когорте оставшихся без врачебного контроля (10,9±2,05% против 7,9±1,6%, р<0,05);
- гестоза тяжелой степени - максимального в когорте тех, кто в консультации не наблюдался – в 3 раза чаще, чем в при ранней явке (5,0±2,4% против 1,6±0,7%, р<0,05);
Минимум врачебного наблюдения обусловливал недооценку степени тяжести акушерской ситуации, соответственно, невозможность профилактики и адекватных лечебных мероприятий в отношении гестоза. Детализация особенностей течения беременности в когортах со средней и поздней явкой в ЖК указывала на раннее начало гестоза (30–32 нед.) и характерную клиническую симптоматику.
- гестационного пиелонефрита - наибольшего - в два раза – в отсутствие диспансерного наблюдения (20,0±4,5% против 10,3±1,9%, р<0,05);
- анемии беременных – преимущественно в когорте не наблюдавшихся в ЖК по тем или иным причинам, - практически в два раза - 60,0±5,5% против 31,0±2,8%, (р<0,05) при ранней постановке на учет.
- хронической плацентарной недостаточности - наибольшей в отсутствие диспансерного наблюдения – у трети беременных – 31,5±9,1% против 23,6±2,6%. (р<0,05) - при ранней явке;
- хронической гипоксии плода - у каждой второй из когорты с поздней явкой и избегавших диспансерного наблюдения в ЖК беременных (40,0±5,5% и 39,7±3,2%, соответственно, (р<0,05).
- патологии околоплодной среды, связанной с резким увеличением (многоводие) количества околоплодных вод, - практически в три раза чаще, чем при раннем обращении в ЖК (4,5%, 5,3% и 1,5%, соответственно, (р<0,05).
- Дисбиотических нарушений вагинального биотопа (60,1±0,9% в среднем), включая вагиниты неспецифической этологии – у трети (29,7±4,1%), (р<0,05).
Спектр гестационных осложнений, отмеченных в когорте со средней явкой в ЖК, составляли:
- гестоз тяжелой степени - в два раза чаще (2,5±0,9%) по сравнению с ранней явкой;
- ранний токсикоз - в полтора чаще, чем при ранней явке (23,8±2,6% и 17,3 ± 2,3%, соответственно, (р<0,05);
- гестационный пиелонефрит – частота сопоставима с таковой при поздней явке (13,5 ±2,1% и 15,0±2,3%, соответственно), однако, превосходила показатель в группе с ранним обращением в ЖК (10,3±1,9%),(р>0,05);
- анемии беременных - диагностировалась у трети беременных (в среднем, 34,9±2,5%) с отсроченной явкой;
- ХПН – у четверти - частота сопоставима с таковой при ранней явке (27,1±2,7% и 23,6±2,6%, соответственно),(р>0,05);
- хронической гипоксии плода – у каждой третьей (28,2±2,7%), тогда как при раннем обращении в ЖК - только каждой пятой (19,1±2,4%), (р<0,05);
Характерно, что на фоне гестоза, особенно, в отсутствие полноценной медицинской помощи значительно чаще диагностируется хроническая плацентарная недостаточность с признаками гипоксии плода на фоне сочетания экстрагенитальной заболеваемости и осложнений беременности.
Стратификация групп по перинатальному риску перед родами осуществлялась вне сопоставления со сроком постановки на учет, поскольку во всех когортах зарегистрирована единая тенденция доминанты беременных со средним перинатальным риском. Оказалось, что суммация гестационных осложнений способствовала «накоплению» высокого «балла» у четверти всех беременных (25,3%), среднего – у двух третей (68,3%), тогда как низкий перинатальный риск регистрировался лишь у 6,4% женщин.
Интранатальная переоценка балльного коэффициента в родах представила следующую картину: за счет перераспределения в когорту с высоким баллом вошли треть женщин (35,6%), две трети (60,2%) – составили когорту со средним перинатальным риском, меньшинство оказалось с низким баллом риска (4,2%).
Детализация метода родоразрешения и характеристик родового акта в зависимости от сроков обращения в ЖК и, соответственно, объема медицинской помощи показала, что когорте беременных с поздней явкой и не наблюдавшихся в ЖК были свойственна высокая частота отклонений от физиологического течения родов:
- преждевременных родов (28-37 недель) - в два раза чаще, чем при раннем обращении (5,4% ± 0,9%, 5,0 ± 2,4% и 2,4±0,9%, соответственно, (р<0,05);
- быстрых родов - в отсутствие диспансерного наблюдения – в четыре раза чаще, чем при ранней явке (12,5 ± 3,9% и 5,2 ± 2,3% соответственно, (р<0,05);
- затяжных родов (2,5±1,2% и 2,3±0,9%, соответственно, (р<0,05).
Чрезмерная родовая деятельность и патология прелиминарного периода предсказуемы в отсутствие полноценного акушерского наблюдения во время беременности. Следствием аномального течения родов является рост агрессивных инструментальных и медикаментозных вмешательств, неблагоприятных для перинатальных исходов.
- осложнений родов, традиционно упоминаемых в контексте «рисковых» - преждевременного излития околоплодных вод - у трети пациенток (31,1±2,3%), обусловливающих потребность в утеротонической терапии - практически в два раза чаще, чем при ранней явке в ЖК (12,7% и 5,3%, соответственно, р<0,05);
- аномалий родовой деятельности (27,2±2,1% и 24,9±0,7%, соответственно, р<0,05);
- родовозбуждение и родостимуляция, анализируемые в аспекте факторов, провоцирующих, наряду с нарушениями сократительной деятельности матки, риск гипоксически-ишемического поражения ЦНС новорожденных – встречались в полтора раза чаще в когорте с поздней явкой (29,7±0,4% против 18,6±2,7%, р<0,05).
При отсроченной явке в ЖК отсутствие эффекта от консервативной терапии являлось причиной возрастания частоты абдоминального родоразрешения.
- экстренных оперативных вмешательств при поздней явке в ЖК (18,3±2,5%) при минимальной частоте абдоминального родоразрешения в когорте беременных без наблюдения в ЖК, очевидно, в силу факта недообследования, отсутствия указаний на предыдущее КС (10,0±3,3%), (р<0,05);
Подобная частота предопределена недооценкой степени тяжести акушерской ситуации, поскольку следствием неадекватного объема медицинской помощи оказалась невозможность прогнозирования и отсроченная диагностика гестационных осложнений.
- острой гипоксии плода (в т.ч., мекониальной окраски околоплодных вод) – при отсроченном обращении в ЖК и в отсутствие акушерского наблюдения в четыре и в два раза чаще, чем при ранней явке в ЖК (18,5±3,2%, 8,7±0,7%, 4,1±1,8%, соответственно, (р<0,05);
- акушерской травмы промежности (разрывы шейки матки, стенок влагалища, вульвы и промежности; эпизио-, перинеотомии - в два раза (23,8±2,8% и 8,6±1,4%, соответственно, (р<0,05);
- ручного обследования стенок полости матки вследствие частичного плотного прикрепления плаценты или дефектов последа – при поздней явке (3,3±1,2% против 1,6±0,8% при раннем обращении в ЖК);
- наложения выходных акушерских щипцов - 2,5±1,7% - в отсутствие акушерского наблюдения при беременности, 2,2±0,9%, р>0,05 - при поздней явке в ЖК.
При средней явке в ЖК отличительными характеристиками родового акта являлась высокая частота инструментальных манипуляций в родах:
- ручного обследования стенок полости матки - в полтора раза (2,5±0,9% и 1,6±0,8%, соответственно, р<0,05) в сравнении с таковой при ранней явке в ЖК;
- травмы мягких родовых путей - в два раза чаще, чем при раннем обращении в ЖК (7,3±1,6% и 3,6±1,1%, соответственно, р<0,05).
- акушерской травмы промежности (эпизио-, перинеотомии) - в полтора раза (15,4±10,9% и 10,9±1,9%, соответственно, р<0,05).
Примечательно, что в когорте беременных, обратившихся в ЖК на ранних сроках гестации, превалировали срочные самопроизвольные роды (38-40 недель)(86,1±2,1%) и физиологическое течение пуэрперия (94,3±1,4 %, р<0,05).
Сравнительный анализ характеристик послеродового периода в зависимости от срока постановки на учет в ЖК показал, что в когортах недообследованных беременных фигурировали:
- осложненное течение пуэрперия - наибольшее в когортах беременных с поздней явкой в ЖК и без наблюдения (83,6±2,4% и 81,3±4,4%, соответственно, р<0,05).
Подобная взаимосвязь - следствие перенесенных ранее воспалительных процессов генитального тракта, более частого инфицирования во время беременности, неадекватной санации и подготовки родовых путей перед родами в результате нерегулярного диспансерного наблюдения во время беременности. Очевидно, что у значительной части женщин послеродовые воспалительные заболевания стали следствием оперативных вмешательств в родах (эпизиотомия), травм мягких тканей промежности на фоне нарушенного биоценоза влагалища.
- пролонгированная послеродовая госпитализация – до 6-и суток – имела место практически у трети родильниц с отсроченной явкой (в среднем, 32,6±2,9%), что в два раза дольше, чем при раннем обращении в ЖК. Очевидно, что удлинение сроков пребывания в родильном доме женщин II и III групп обусловлено более длительным периодом адаптации в послеродовом периоде. Напротив, уменьшению средней длительности пребывания в послеродовой палате способствовала именно хорошая подготовленность женщины на основе высокого качества медицинской помощи.
Дети во всех группах исследования рождались живыми (857). За время исследования родилось семь двоен. Подавляющее большинство детей, независимо от срока постановки матерей на учет в ЖК, родились доношенными (в среднем, 96,1%) и только 3,9% – недоношенными.
Детализация перинатальных исходов у беременных представила убедительные данные зависимости состояния новорожденных от объема и качества полученной медицинской помощи во время беременности.
Градация по балльной шкале Апгар убедила в преобладании доли новорожденных с высокой оценкой: практически у каждой второго (55,8±1,7%) сразу после рождения средняя оценка составила 8,05±0,03 балла, пятой минуте - у 79,9±1,4 % младенцев - 8,4±0,03 балла. Детализация внутригруппового расклада показала, что наибольшее количество новорожденных с высоким баллом регистрировалось в когорте матерей с ранней явкой (76,9±2,6%), тогда как при игнорировании диспансерного наблюдения - практически в полтора раза меньше (45,0±5,6%). Полагаем уместным согласиться с мнением В.В. Абрамченко (2005), М.А. Репиной (2005) о том, что чем тяжелее и длительнее протекают гестационные осложнения, тем ниже оценка новорожденных по шкале Апгар и выше перинатальное «неблагополучие».
Показатель неонатальной заболеваемости составил 324,5‰. Сравнительный анализ влияния «вынужденного» диагностического минимума в период гестации демонстрирует высокая частота встречаемости неблагоприятных перинатальных исходов:
- недоношенности - практически в два раза в сравнении с ранней явкой в ЖК (6,0±2,4%, 5,4±1,5% и 2,4±0,9%, соответственно, р<0,05);
- отклонений в весовой категории новорожденных - частота пренатальной гипотрофии возрастала по мере минимизации акушерского контроля, превысив показатель при ранней явке в два и три раза (9,3±1,9%, 15,0±3,9% и 5,4±1,4%, соответственно, р<0,05).
Крупный плод наиболее часто регистрировали в когортах с поздней и средней явкой в ЖК (в среднем, 10,2±1,8%, р<0,001).
- перинатального поражения ЦНС – практически в полтора раза (16,0±4,1% и 10,3±1,9%, соответственно, р<0,05) в сравнении с ранним обращением в ЖК;
- морфо-функциональной незрелости новорожденного – при поздней явке превалировала первая и вторая степень (9,3±1,9%) ЗРП, при средней - диагностирована только первая степень данного синдрома (7,3±1,6 %). Наибольшее количество случаев ЗРП выявлено у беременных без акушерского наблюдения – практически у каждой десятой (10,0±3,3%)(p<0,05).
- наихудшие показатели по количеству приложенных к груди матери младенцев (76,1±4,8% против 88,4±1,9%, р<0,05, при ранней явке) с позиций отсутствия медицинских противопоказаний при соблюдении современных перинатальных технологий. На первые сутки показатель при минимуме врачебного контроля превышал таковой при раннем обращении в ЖК практически в два раза (13,8±3,9%, 9,7±1,9% и 5,2±1,4%, соответственно, p<0,05).
- наибольшего количества детей, отправленных в отделение выхаживания недоношенных, - в три раза в сравнении с показателем при своевременном обращении в ЖК (3,7±1,2% и 1,3±0,7%, соответственно, p<0,05);
- переведенных в отделение реанимации - в два раза больше (2,5±1,7% и 1,1±0,6%, соответственно, p<0,05), в отделение патологии новорожденных - в три раза (10,0 ± 3,3% и 3,6±1,1%, соответственно, p<0,05).
Вместе с тем, большинство младенцев выписано с матерью домой (в среднем, 88,8±2,4%).
Поэтапная детализация дефектов оказания качественной медицинской помощи на всех этапах беременности позволяет выделить основные медико-организационные факторы риска неблагоприятных исходов беременности.
Совокупность погрешностей на этапе первичного опроса беременных в зависимости от сроков явки в ЖК убеждает в том, что наибольший удельный вес в объеме полноты и информативности сбора анамнестических данных отмечен преимущественно при ранней и средней явке в ЖК. При отсроченном обращении в ЖК качество сбора информации оказалось неудовлетворительным для своевременного и адекватного врачебного реагирования. Анамнестический минимум, собранный непосредственно перед родами, исключал возможность предотвращения ряда гестационных осложнений ввиду недооценки исходного статуса беременной и потенциальных факторов риска неблагоприятных исходов.
Клинико-экспертная оценка ведения всех беременных на этапе ЖК при анализе первичной медицинской документации установила ряд погрешностей:
- дефекты в сборе анамнеза, запоздалое получение информации об исходном уровне здоровья и несвоевременное выявление обострения хронических заболеваний 14,1%;
Для сравнения: предгравидарная подготовка и запланированная беременность наиболее часто фигурировали в когорте обратившихся в ЖК на раннем сроке - в полтора раза чаще, чем при отсроченной явке, в два раза - игнорировании необходимости акушерского наблюдения (85,8%, 65,4%, 55,6% и 42,7%, р<0,05);
- нерегулярное наблюдение за беременными вследствие эпизодичности визитов в ЖК (по различным причинам) (7,4%);
- запоздалая диагностика и лечение вагинальных дисбиозов (19,5%);
- позднее выявление гестационных осложнений вследствие недооценки клинической симптоматики заболеваний (11,4%);
- гиподиагностика и недооценка степени тяжести гестоза (7,7%);
- недооценка показателей лабораторных исследований (9,3%);
- отсутствие взаимодействия специалистов и коллегиальности при решении вопроса о возможности дальнейшего пролонгирования беременности и выбора тактики родоразрешения (5,5%);
- нарушение и несоблюдение сроков обследования в скрининговом стационаре (по различным причинам) (13,7%);
- несоблюдение последовательности и объема медицинской помощи – 15,7 %.
Отличительными особенностями дефектов лабораторной диагностики в когортах с минимальным посещением ЖК являлись:
- недооценка диагностической значимости лабораторных методик – у трети (32,5%);
- отсутствие надлежащих исследований – бактериоскопии – практически у каждой пятой с поздней явкой в ЖК (18,9±2,6%) и двух третей, не наблюдавшихся в ЖК (75,0±4,8%, р<0,05);
- бактериологии – при отсроченном обращении за медицинской помощью – у каждой пятой со средней явкой в ЖК (22,1±2,5%), трети (32,8±3,1%) – с поздней, подавляющего большинства – (80,0±4,5%, при р<0,05), игнорировавших необходимость ее посещения в силу различных причин;
- отсутствие контроля сахара крови – у 42,6±1,9 %, биохимического исследования крови – у 74,6±1,5%, р<0,05;
- замечания по частоте проведения – бактериоскопии – практически у каждой второй беременной с поздней явкой (48,3±3,3%), бактериологии – у трети (в среднем, 31,5±2,9%, р<0,05) с отсроченным обращением в ЖК;
- минимум эпизодов определения уровня маркеров благоприятного развития беременности, особенно, в ранние сроки - прогестерона – лишь в когорте с ранней явкой (5,4±1,4%), хорионического гонадотропина – в три раза реже при средней явке (5,2±1,4% и 25,5±2,7%, соответственно, р<0,05).
Вариация сроков оценки гормонального фона от 6 до 13 недель затрудняла диагностику доклинических изменений в системе «мать-плацента-плод».
- неадекватность скринингового ультразвукового «охвата» беременных - только двух третей при средней явке (77,3±2,5%), половины – с поздним обращением в ЖК (51,7±3,3%, р<0,05) и единичных эпизодов – при игнорировании необходимости регулярного акушерского наблюдения.
Для сравнения: 100% объем трехкратного ультразвукового исследования в когорте с ранней явкой позволил своевременно диагностировать ХПН у половины (57,9±3,0%) беременных. Ультразвуковая оценка риска показала, что многоводие и ЗРП повышают вероятность неблагоприятных исходов беременности в 2-2,5 раза, соответственно.
- неадекватная частота УЗДГ – у каждой седьмой с поздней явкой и не наблюдавшейся в ЖК во время беременности (в среднем, 14,4±3,1%), КТГ – у четверти беременных с поздней явкой (26,2±2,9%) и трети (30,0±5,1%, р<0,05) оставшихся без акушерского контроля.
Для сравнения: обследование беременных по программе расширенного скрининга, особенно в I триместре, указывало на необходимость дополнительной высококвалифицированной консультативной помощи у 30-40%, преимущественно при отсроченной явке в ЖК.
Детализация соответствия акушерской помощи (в частности, инструментальной диагностики и дополнительных консультаций) стандарту показала, что в отсутствие наблюдения в ЖК только у каждой десятой выполнены УЗИ, КТГ, проведены консультации смежных специалистов и только 5,0±2,4% УЗДГ подпадало под эту категорию.
Анализ адекватности лабораторно-диагностической базы показал высокую вероятность недооценки степени тяжести состояния беременной при изменении условий и сроков выполнения таковых, а также их несвоевременной интерпретации. В то же время – высока возможность устранения большинства допущенных недочетов при соблюдении стандартов и протоколов, раннего выявления гестационных осложнений и своевременного лечения.
Отсутствие системного подхода в обследовании женщин, начиная с 56 нед. беременности, обусловливает дезадаптацию и дезорганизацию системы «мать-плацента-плод» в когортах беременных со средним и высоким перинатальным риском.
Интегральная оценка качества медицинской помощи показала ненадлежащий ее уровень у беременных с отсроченной явкой в ЖК и игнорированием необходимости акушерского наблюдения.
Следствием частичного и минимального объема исследования оказалось отсутствие диагноза:
- гестоза - практически у каждой шестой (в среднем, 15,6±3,1%) с поздней явкой и оставшейся без акушерского наблюдения;
- ХПН – у трети, игнорировавших необходимость посещения ЖК во время беременности (30,0±5,1%), и практически каждой седьмой - с поздней явкой (13,8±2,3%, р<0,05);
- анемии беременных – каждой пятой с отсроченной явкой (в среднем, 19,3±2,5%) и трети (30,0±5,1%, р<0,05) - без акушерского контроля в гравидарный период;
- гестационного пиелонефрита – практически у каждой второй без наблюдения в ЖК (45,0±5,6%).
Адекватная диагностика гестационных осложнений при наименьшем количестве допущенных ошибок фигурирует в когорте с максимально необходимым объемом исследований по критерию степени перинатального риска и ранней явкой в ЖК.
Обращают на себя внимание причинно-следственные взаимоотношения между некорректным лечением женщины вследствие запоздалого или ошибочного установления клинического диагноза, что, в свою очередь, обусловливает чрезмерное проявление побочных и нежелательных тератогенных эффектов, а главное отсутствие ожидаемых результатов (табл. 1).
Таблица 1
Оценка качества постановки клинического диагноза, M±m (%)
| (n=850) | ||||
| Признак | Основной диагноз (на 100 чел.) | Заключительный диагноз (на 100 чел.) | Сопутствующий диагноз (на 100 чел.) | Диагноз осложнений (на 100 чел.) |
| Диагноз установлен с опозданием | 3,9±0,7 | 4,7±0,7 | 5,9±0,8 | 6,6±0,8 |
| Изменения по формулировке | 7,4±0,9 | 7,5±0,9 | 8,2±0,9 | 7,9±0,9 |
| Можно дополнить компоненты диагноза | 7,8±0,1 | 9,7±1,0 | 12,5±1,1 | 15,8±1,2 |
| Можно исключить компоненты диагноза | 3,5±0,2 | 4,5±0,7 | 4,3±0,7 | 4,3±0,7 |
| Hельзя изменить, мало данных | 3,1±0,6 | 4,7±0,7 | 7,4±0,9 | 3,1±0,6 |
| Сделано по стандарту | 74,2±1,5 | 69,0±1,6 | 61,7±1,7 | 62,3±1,7 |
Исключение возможных ошибок при постановке диагноза будет способствовать рациональному выбору лекарственных препаратов с целью уменьшения медикаментозной нагрузки во время беременности. По совокупности данных лабораторно-диагностических тестов выполнен анализ причин неточного установления клинического диагноза. На основании выявленных дефектов сбора анамнеза, лабораторно-диагностических исследований и ошибок при постановке диагноза складывается мнение о снижении качества медицинской помощи, т.е. о нарушении преемственности в оказании медицинской помощи во время беременности.
В табл. 2 представлена оценка совокупности надлежащего качества медицинской помощи на разных этапах получения медицинской помощи при обследовании женщин.
Надлежащее качество медицинской помощи присутствует на всех этапах системы родовспоможения, причем определенно высокий стабильный уровень присутствует в ЖК (76,9%) и в родильном доме для рожениц и родильниц (77,8% и 78,4%, соответственно).
Таблица 2
Оценка совокупности надлежащего качества медицинской помощи
| (n=850), M±m (%) | |||
| Дефекты женской консультации (на 100 чел.) (1) | Дефекты стационара родильницы (на 100 чел.) (2) | Дефекты стационара роженицы (на 100 чел.) | |
| Организационные | 8,9±0,9 | 8,2±0,9 | 7,0±0,9 |
| Диагностические | 7,1±0,9 | 6,2±0,8 | 7,2±0,9 |
| Лечебные | 7,0±0,9 | 7,9±0,9 | 7,3±0,9 |
| Сделано по стандарту | 76,9±1,4 | 77,8±1,4 | 78,4±1,4 |
| ИТОГО | 100 % | 100 % | 100 % |
В группах исследования с высоким и средним перинатальным риском ненадлежащее качество медицинской помощи коррелировало с нарушениями, связанными с риском ухудшения состояния беременной женщины, и развитием в дальнейшем гестационных осложнений.
Прогностическая ценность гестационных и перинатальных осложнений ввиду многообразия клинико-анамнестических факторов риска сомнительна, вследствие чего для выяснения значимости оцененных нами в исследовании данных: анамнеза, экстрагенитальных заболеваний, особенностей течения беременности, родов, пуэрперия и состояния новорожденных, применено математическое моделирование. Суть многомерной статистической процедуры – учет взаимосвязей между рассматриваемыми переменными с построением пошаговой регрессионной модели. Ступенчатый подход предусматривал выявление признаков по одному на каждом последовательном шаге анализа, с последующим определением значимости каждого признака по критерию Фишера (F). Базу данных составили 350 признаков – по совокупности анализа форм выкопировки из индивидуальных карт беременных и родильниц (№111/у), лабораторно-диагностических результатов. Учитывая множество взаимосвязанных и взаимозависимых факторов риска, способных оказать влияние на течение беременности, состояние плода и развитие гестационных осложнений, нами определены наиболее значимые предикторы конкретного расчета показателя. Малозначимые факторы риска со значимостью менее F=1,0, рассчитанные по алгоритму Вальда, были пошагово исключены.
С целью раннего прогнозирования гестационных осложнений были разработаны прогностические модели: расчет интегрального показателя состояния здоровья беременных в динамике, развития ХПН с ранних сроков беременности. Коэффициент детерминации математической модели расчета интегрального показателя состояния здоровья беременных составил 71,8%, демонстрируя высокую эффективность расчетов.
Расчет предикторов по критерию Фишера показал, что наибольшая прогностическая ценность принадлежит: перенесенным ранее заболеваниям (F=35,9), массе тела женщины (F=17,5), исходному ее состоянию (F=8,18), формирование менструальной функции (F=7,9), качеству проведения скрининговых исследований (F=6,9), перенесенному хламидиозу (F=5,9). Выявленные предикторы оказывают положительное и отрицательное влияние на состояние здоровья беременных женщин (табл. 3).
Таблица 3
Значимость включенных в математическую модель предикторов
| ПРИЗНАК (П) | Критерий Фишера (F) | |
| Перенесенные ранее соматические заболевания | П1 | 35,89837 |
| Масса тела женщины (кг) | П2 | 17,53927 |
| Исходное состояние женщины | П3 | 8,17729 |
| Формирование менструальной функции | П4 | 7,90359 |
| Качество проведения скрининговых исследований | П5 | 6,89652 |
| Перенесенный хламидиоз | П6 | 5,93523 |
| Пренатальные факторы риска | П7 | 5,43651 |
| Хроническая плацентарная недостаточность | П8 | 4,72662 |
| Предшествующие исследования | П9 | 4,60490 |
| Размеры костного таза (Distantia cristarum) | П10 | 4,44009 |
| Перенесенная хроническая урогенитальная инфекция | П11 | 4,04920 |
| Гестоз | П12 | 3,86862 |
| Своевременность определения сахара крови | П13 | 3,81305 |
| Течение предыдущих родов | П14 | 3,78315 |
| Rh-фактор | П15 | 3,74770 |
| Патология системы гемостаза | П16 | 3,51496 |
| Гестационный пиелонефрит | П17 | 3,17813 |
| Скрининг-обследование беременных | П18 | 3,16658 |
| Группа риска беременных | П19 | 3,16280 |
| Характер менструальной функции | П20 | 3,10376 |
| Исследование на токсоплазмоз | П21 | 3,06248 |
| Угроза прерывания беременности | П22 | 3,00719 |
| Анемия беременных | П23 | 2,95505 |
| Консультация специалистов по показаниям | П24 | 2,84498 |
| Прибавка массы тела | П25 | 2,81416 |
| Исследование на ЦМВ | П26 | 2,77066 |
| Исследование на TORCH - комплекс | П27 | 2,72565 |
| Рост женщины | П28 | 2,69001 |
| Наличие вредных привычек | П29 | 2,66677 |
| Преемственность оказания медицинской помощи | П30 | 2,64049 |
| Своевременность определения маточно-плацентарного кровотока | П31 | 2,61505 |
| Возраст женщины | П32 | 2,59286 |
| УЗИ признаки состоятельности плаценты | П33 | 2,32835 |
| Сопутствующий диагноз | П34 | 2,16075 |
| Риск по ПФР у женщины | П35 | 2,14816 |
| Своевременность проведения кардиотографии плода | П36 | 1,85315 |
| Образование | П37 | 1,12114 |
На основании выявленных предикторов определена корреляционная зависимость между состоянием здоровья беременной и факторами риска, разработан интегральный показатель состояния ее здоровья для оценки статуса и оценка необходимости соответствующих профилактических и лечебных мероприятий.
Итоговая формула разработанной математической модели: (1).
Интегральный показатель состояния здоровья беременных женщин:
2,990726 – П1 0,174735 – П2 0,000052 – П3 0,037640 + П5 0,211075 +
П7 0,202656 – П6 0,277499 + П8 0,559824 + П9 0,057666 +
П13 0,227047 – П4 0,213979 – П14 0,265557 + П11 0,135655 –
П12 0,183622 – П10 0,067771 + П15 0,216996 + П16 0,091833 –
П23 0,173755 + П18 0,000984 + П24 0,145205 + П26 0,391718 +
П20 0,020736 – П27 0,486813 + П30 0,086289 – П16 0,066541 –
П17 0,088311 – П19 0,627900 – П33 0,136928 – П36 0,114507 +
П31 0,171368 + П35 0,107582 – П25 0,022953 – П34 0,059467 +
П29 0,064967 + П28 0,012780 + П32 0,015490 – П21 0,263414 –
П37 0,032847.
(П – Расшифровка значений показателей дана в табл.3).
Полученный результат расчета интегрального показателя состояния здоровья женщин позволяет сформировать группы здоровья беременных в соответствии с Приказом МЗ РФ № 188 от 22.03.2006г., и адаптировать в индекс здоровья. Предельные значения соответствуют:
0..1,49 – соответствует первой группе (индекс I),
1,5..2,49 – соответствует второй группе (индекс II),
2,5..3,49 – третьей группе (индекс III),
3,5..4,49 – четвертой группе (индекс IV), и
величина больше 4,5 – пятой группе (индекс V) состояния здоровья беременной.
Индекс I - практически здоровые женщины, не нуждающиеся в диспансерном наблюдении, с которыми проводится профилактическая беседа о здоровом образе жизни;
Индекс II – женщины с риском развития заболевания, нуждающиеся в проведении профилактических мероприятий. Для них составляется индивидуальная программа профилактических мероприятий, осуществляемых в амбулаторно-поликлиническом учреждении по месту жительства;
Индекс III – женщины, нуждающиеся в дополнительном обследовании для уточнения (установления) диагноза (впервые установленное хроническое заболевание) или лечении в амбулаторных условиях (ОРЗ, грипп и другие острые заболевания, после лечения которых наступает выздоровление);
Индекс IV – женщины, нуждающиеся в дополнительном обследовании и лечении в стационарных условиях, состоящие на диспансерном учете по хроническому заболеванию;
Индекс V – женщины с впервые выявленными заболеваниями или наблюдающиеся по хроническому заболеванию и имеющие показания для оказания высокотехнологичной (дорогостоящей) медицинской помощи.
Этот показатель, по сути, выступает прогностическим вектором состояния здоровья беременных и рассчитывается трижды, в конце каждого триместра беременности.
Практическое использование полученных в ходе исследований математических моделей затрудняется достаточно трудоемкими вычислениями, поэтому используется компьютерная автоматизированная система подсчета результатов на основе пакета Microsoft Excel.
Выстроена математическая модель прогнозирования развития ХПН с ранних сроков беременности - специальная статистическая методика, основанная на патометрическом алгоритме (табл. 4,5).
Таблица 4
Диагностическая таблица прогнозирования развития хронической
плацентарной недостаточности на ранних сроках беременности
| №№ | Признак | Значение | Диагностический коэффициент |
| 1. | Формирование менструальной функции | С осложнениями | - 3 |
| 2. | Без особенностей | 2 | |
| 3. | Соматические заболевания, предшествующие беременности | Грипп, ОРВИ в анамнезе | 0 |
| 4. | Детские инфекции | 1 | |
| 5. | Хронический пиелонефрит | 2 | |
| 6. | Эндокринопатии | 7 | |
| 7. | Акушерско-гинекологические заболевания в репродуктивном возрасте | Отягощенный акушерско-гинекологический анамнез | - 2 |
| 8. | Невынашивание беременности в анамнезе | - 2 | |
| 9. | Воспалительные заболевания органов малого таза | 3 | |
| 10. | Генитальные инфекции | 2 |
Проведенный анализ показал, что применение патометрического метода наиболее целесообразно для прогнозирования акушерских последствий. Если результат больше 0, существует высокий риск развития ХПН, если результат меньше 0 – развитие данного осложнения гестации маловероятно.
Таблица 5
Суммарная информативность показателей
| Показатель | Суммарная информативность |
| Формирование менструальной функции | 0.0347 |
| Соматические заболевания, предшествующие беременности | 1.0412 |
| Акушерско–гинекологические заболевания в репродуктивном возрасте | 0.1481 |
Представлены результаты проверки эффективности разработанной нами математической модели на нашем исходном материале:
Всего проверено вариантов – 850.
Правильная диагностика: 715 (84,1 %) – положительный результат;
Неправильная диагностика: 135 (15,9 %) – отрицательный результат.
Для оценки наиболее значимых факторов, определяющих состояние здоровья новорожденных, проведен многофакторный пошаговый регрессионный анализ. Разработанная математическая модель расчета интегрального показателя имеет достаточно высокий коэффициент детерминации - 84,6% и множественной корреляции R = 0,7164, доказывая состоятельность расчетов.
Расчеты предикторов показали наибольшую значимость следующих признаков: своевременность прикладывания к груди (F=160,4), гестоз (F=46,2), состояние плода перед родами (F=33,9), масса новорожденного (F=12,8), исходное патологическое состояние женщины (F=11,4), своевременность госпитализации перед родами (F=10,96), исследование на гепатит В и С матери (F=8,9) и т. д. (табл. 6). Представленные предикторы оказывают положительное и отрицательное влияние на состояние здоровья новорожденных:
Таблица 6
Значимость включенных в математическую модель предикторов
| ПРИЗНАК (П) | Критерий Фишера (F) | |
| Своевременность прикладывания к груди | П1 | 160,4188 |
| Гестоз | П2 | 46,2486 |
| Состояние плода перед родами | П3 | 33,9226 |
| Масса новорожденного (кг) | П4 | 12,8460 |
| Исходное патологическое состояние женщины | П5 | 11,4199 |
| Своевременность госпитализации перед родами | П6 | 10,9629 |
| Исследование на гепатит В и С матери | П7 | 8,9401 |
| Длина новорожденного (см) | П8 | 7,1095 |
| Своевременность оценки тяжести гестоза | П9 | 5,7388 |
| Своевременность излития вод | П10 | 4,4210 |
| Предлежание перед родами | П11 | 4,1241 |
| Консультация терапевта | П12 | 4,0089 |
| Условия возникновения заболевания у женщины | П13 | 3,8028 |
| Исследование хорионического гонадотропина | П14 | 3,7971 |
| Амниотомия | П15 | 3,7554 |
| Нарушения системы гемостаза | П16 | 3,6778 |
| Анамнез хронических заболеваний беременной женщины | П17 | 3,5995 |
| Пренатальные факторы риска | П18 | 3,4262 |
| Перенесенные соматические заболевания во время беременности | П19 | 3,2887 |
| Хроническая плацентарная недостаточность | П20 | 3,1814 |
| Угроза прерывания беременности | П21 | 2,8010 |
| Отягощенный акушерский анамнез жизни беременной женщины | П22 | 2,7821 |
| Нарушение жирового обмена | П23 | 2,6858 |
| Характер менструальной функции | П24 | 1,6345 |
| Консультация специалистов по показаниям | П25 | 1,5268 |
| Первая явка в раннем сроке | П26 | 1,5258 |
| Своевременность определения фетоплацентарного кровотока | П27 | 1,4932 |
| Вредные привычки женщины | П28 | 1,3238 |
| Наследственность | П29 | 1,1071 |
| Ведение партограммы | П30 | 1,0797 |
| Рост женщины (см) | П31 | 1,0582 |
На основании значимых признаков нами разработан интегральный показатель состояния здоровья новорожденных.
Итоговая формула разработанной математической модели: (2).
Интегральный показатель состояния здоровья новорожденных:
6,513691 + П1 0,458878 – П2 0,068057 – П3 0,145909 –
П4 0,312094 – П6 0,168406 – П5 0,061653 – П7 0,787724 –
П8 0,000044 + П9 0,086936 – П10 0,220010 + П11 0,295976 +
П17 0,226980 – П12 0,165831 + П18 0,205361 - П15 0,364299 +
П14 0,243655 + П16 0,117781 + П20 0,327417 + П22 0,179556 –
П13 0,095743 – П23 0,176785 – П21 0,064033 – П19 0,091133 –
П24 0,016799 + П25 0,097397 – П28 0,069839 + П26 0,011080 +
П30 0,194456 + П27 0,106407 + П31 0,007459 – П29 0,267438.
(П – Расшифровка значений показателей дана в таблице 7).
Полученный результат расчета интегрального показателя состояния здоровья новорожденного позволяет сформировать группы здоровья новорожденных в соответствии с Приказом МЗ РФ № 188 от 22.03.2006г., и адаптировать в индекс здоровья. Предельные значения соответствуют:
0..1,49 – соответствует первой группе (индекс I),
1,5..2,49 – соответствует второй группе (индекс II),
2,5..3,49 – третьей группе (индекс III),
3,5..4,49 – четвертой группе (индекс IV), и
величина больше 4,5 – пятой группе (индекс V) состояния здоровья новорожденных.
I группа - практически здоровые новорожденные, подлежащие стандартному ведению в детской поликлинике;
II группа – новорожденные с риском развития заболевания, нуждающиеся в проведении профилактических мероприятий. Для них составляется индивидуальная программа профилактических мероприятий, осуществляемых в амбулаторно-поликлиническом учреждении по месту жительства врачом педиатром;
III группа - новорожденные, нуждающиеся в дополнительном обследовании для уточнения (установления) диагноза (впервые установленное хроническое заболевание) или лечении в амбулаторных условиях (ОРЗ, грипп и другие острые заболевания после лечения которых наступает выздоровление);
IV группа - новорожденные, нуждающиеся в дополнительном обследовании и лечении в стационарных условиях, состоящие на диспансерном учете по врожденной патологии;
V группа – новорожденные с впервые выявленными заболеваниями или наблюдающиеся по врожденному заболеванию и имеющие показания для оказания высокотехнологичной (дорогостоящей) медицинской помощи.
По сути, таковой прогнозирует состояние здоровья ребенка, и рассчитывается после родов. С учетом высокого качества полученной модели вероятность прогнозирования отклонений в неонатальном статусе позволяет стратифицировать новорожденных по группам, с применением комплекса необходимых лечебно-профилактических мероприятий.
Таким образом, математические модели интегральных показателей состояния здоровья беременной и новорожденного позволяют более точно оценить силу влияния факторов и их взаимовлияние на исход беременности и родов. На итоговый прогностический показатель определяющее влияние может оказывать какой-либо один или несколько коэффициентов. Суммарная оценка вектора влияния рисковых факторов и
определение точки приложения организационных технологий (конкретные мероприятия по устранению или уменьшению воздействия соответствующих факторов) позволяет снизить показатель перинатальной заболеваемости и смертности.
Осуществлена детализация зависимости срока явки в ЖК и индексов здоровья беременных, новорожденных, а также сопоставимости индексов между собой (рис. 2, 3, 4).
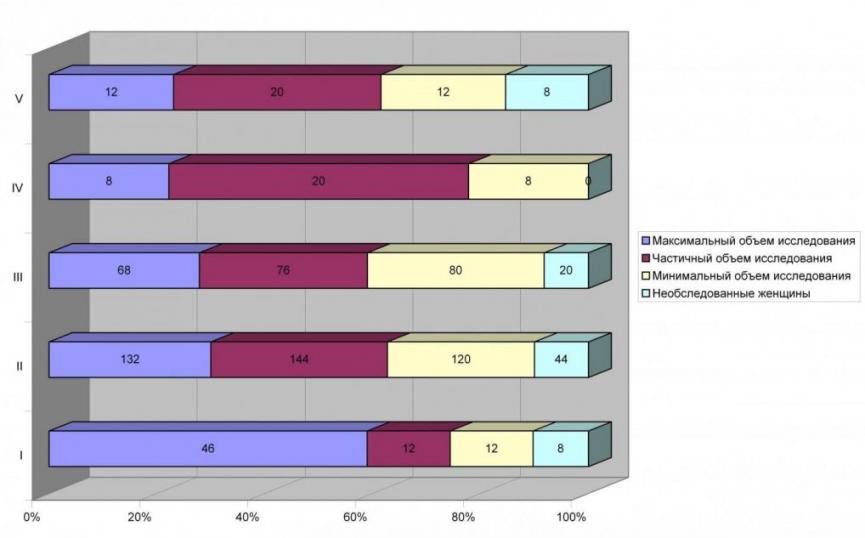
Рис. 2. Зависимость срока явки в ЖК и индекса здоровья беременных (группы приведены к 100 %).
Анализ показал прямую зависимость показателей состояния здоровья беременных от факторов клинико-экспертной ситуации - коэффициент ранговой корреляции Спирмена составил 72,3% (p<0,05).
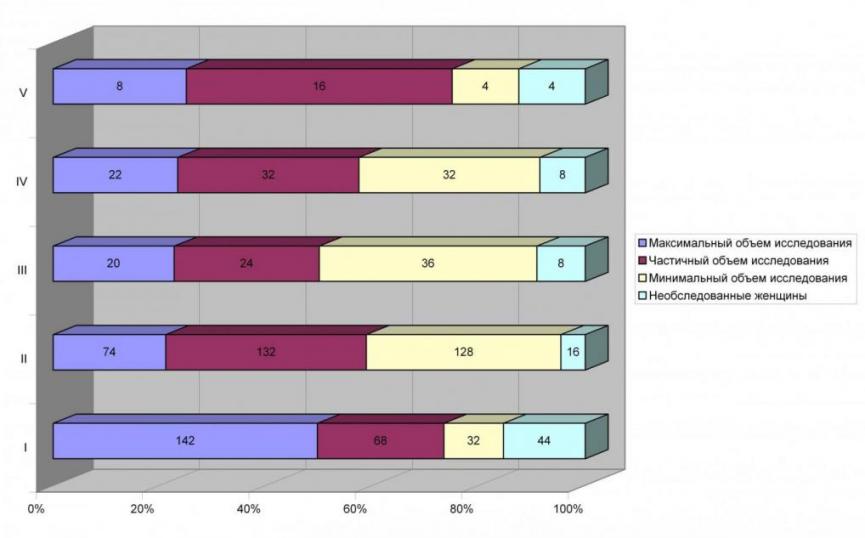
Рис. 3. Зависимость срока явки в ЖК и индекса
здоровья новорожденных (группы приведены к 100 %).

Рис. 4. Взаимообусловленность индексов здоровья беременных и новорожденных детей (все группы приведены к 100%).
Отмечено объективное увеличение индекса здоровья новорожденных при улучшении факторов клинико-экспертной ситуации (коэффициент ранговой корреляции Спирмена 62,5%)(p<0,05).
Определена прямая корреляционная зависимость индексов здоровья беременной и новорожденного с учетом выявленных нами предикторов гестационных осложнений (коэффициент ранговой корреляции Спирмена 65,7%)(p<0,05).
На основании анализа факторов риска антенатальных потерь и гестационных осложнений разработаны мероприятия, снижающие риск неблагоприятных исходов беременности. Внедрена схема этапного мониторинга беременных по триместрам гестации.
Первый этап (предгравидарная подготовка) - предусматривает мероприятия по снижению влияния выявленных факторов риска для создания оптимальных условий для зачатия и развития плода.
Второй этап включает мероприятия для выявления отклонений от физиологического течения беременности с ранних сроков (оценка степени перинатального риска, вероятности антенатальной гибели плода, расчет индекса здоровья беременной, прогнозирование ХПН, мониторинг вагинального биотопа).
Всем беременным группы высокого риска дважды за беременность проводится циклическая лечебно-профилактическая терапия, дифференцированно подобранная в зависимости от гестационных осложнений и хронических экстрагенитальных заболеваний: 7-9, 14-17 недель (волны инвазии цитотрофобласта).
Третий этап - динамическая переоценка индекса здоровья беременной по триместрам и адекватная медикаментозная коррекция для своевременного предотвращения ухудшения состояния плода и функционального состояния плаценты. При возрастании индекса здоровья потриместрово и отсутствии эффекта от проводимой терапии решается вопрос о досрочном родоразрешении в интересах плода.
Выделение на основании комплексного обследования состояния фетоплацентарного комплекса группы беременных высокого риска и рациональное ведение беременности, программирование родов в этой когорте позволяют снизить антенатальные потери более чем в 2 раза.
Четвертый этап (расчет взаимообусловленности индексов здоровья беременных и новорожденных) – для прогнозирования состояния здоровья детей и определения способов коррекции неонатального «неблагополучия».
Разработаны алгоритмы этапного мониторинга ведения беременности и экспертная оценка состояния здоровья беременных и новорожденных (табл.7). К «неуправляемым» причинам отнесены тяжелые экстрагенитальные заболеваний беременных или врожденные пороки, несовместимые с жизнью.
Таблица 7
Этапный мониторинг ведения беременности
| №№ | Мероприятия | Необходимые сроки проведения | Фактические сроки проведения |
| I. | Прегравидарная подготовка | за 3–6 мес. – 1 год до беременности | |
| 1. | Физиологическая и психологическая подготовка к осознанному материнству | ||
| 2. | Тщательный сбор анамнеза жизни и анамнеза исходного уровня здоровья до беременности, информация об особенностях жизнедеятельности женщины | за 3–6 мес. до беременности | |
| 3. | Мониторинг и стабилизация биоценоза влагалища: определение рН-содержимого влагалища, микроскопическое исследование мазка | за 3–6 мес. до беременности | |
| 4. | Изменение образа жизни – стратегия «здоровый образ жизни» | за 3–6 мес. до беременности | |
| 5. | Прием витаминов, фолиевой кислоты, препаратов йода | ||
| II. | I триместр беременности, «критический период» | ||
| 5. | Ранняя постановка на учет по беременности | 5–6 нед. | |
| 6. | Определение группы риска по пренатальным факторам риска | 6-7 нед. | |
| 7. | Мониторинг и стабилизация биоценоза влагалища: определение рН содержимого влагалища, микроскопическое исследование мазка | 5– 6 нед. 8–9 нед. 10–11 нед. | |
| 8. | Контроль уровня прогестерона | 6–7 нед., 8 нед., 9–10 нед., 11–12 нед. | |
| 9. | Контроль уровня эстрогенов: эстрадиол, эстриол | 3–6 нед. 7–8 нед. 9–10 нед. 11–12 нед. | |
| 10. | Контроль уровня ХГ | 5–6 нед., повторять каждые 3–4 дня до 10–11 нед. | |
| 11. | Прогнозирование плацентарной недостаточности на ранних сроках беременности (по предложенной нами формуле) и профилактика | 6–7 нед. | |
| 12. | Расчет интегрального показателя состояния здоровья беременных женщин (по предложенной нами формуле) | 13–14 нед. | |
| 13. | Определение индекса здоровья беременных женщин | 13–14 нед. | |
| III. | II триместр беременности | ||
| 14. | Расчет интегрального показателя состояния здоровья беременных женщин (по предложенной нами формуле) | 23–24 нед. беременности | |
| 15. | Определение индекса здоровья беременных | 23–24 нед. беременности | |
| IV. | III триместр беременности, «критический период перед родами» | ||
| 16. | Расчет интегрального показателя состояния здоровья беременных женщин (по предложенной нами формуле) | 33–34 нед. беременности | |
| 17. | Определение индекса здоровья беременных женщин | 33–34 нед. беременности | |
| 18. | Расчет прогнозируемого интегрального показателя здоровья новорожденного (по предложенной нами формуле) | 36–38 нед. беременности | |
| V. | Послеродовой период | ||
| 19. | Расчет интегрального показателя состояния здоровья новорожденных детей (по предложенной нами формуле) | 2-3-й день после родов | |
| 20. | Определение индекса здоровья новорожденных детей (по предложенной нами формуле) | 2-3-й день после родов | |
| 21. | Взаимообусловленность индексов здоровья беременных женщин и новорожденных (по предложенной нами формуле) | 2-3-й день после родов |
Экспертная оценка состояния здоровья беременных женщин проводится трижды за беременность: I триместр – 13–14-я нед., II триместр – 23–24-я нед., III триместр – 33–34-я нед. – для определения индекса здоровья женщины и выбора тактики ведения беременности; также - в 38–40 недель беременности – непосредственно перед родами для выбора рационального метода родоразрешения (табл. 7,8).
В послеродовом периоде (на 2-3-й день) осуществляется расчет интегрального показателя состояния здоровья новорожденных и индекса здоровья с последующей оценкой взаимообусловленности индексов матери и ребенка.
Таблица 8
Экспертная оценка состояния здоровья беременных женщин
по триместрам и новорожденного
| № п/п | Критерии и показатели | Сроки проведения | Результат |
| 1. | Интегральный показатель состояния здоровья беременных женщин Индекс здоровья беременных женщин | I триместр (13–14 нед.). (I скрининг) | |
| 2. | Интегральный показатель состояния здоровья беременных женщин Индекс здоровья беременных женщин | II триместр (23–24 нед.). (II скрининг) | |
| 3. | Интегральный показатель состояния здоровья беременных женщин Индекс здоровья беременных женщин | III триместр (33–34 нед.). (III скрининг) | |
| 4. | Интегральный показатель состояния здоровья беременных женщин Индекс здоровья беременных женщин | 38–40 нед. беременности (перед родами) | |
| 5. | Расчет прогнозируемого индекса здоровья новорожденных детей | 2-3-й день после родов | |
| 6. | Взаимообусловленность индексов здоровья беременных женщин и новорожденных | 2-3-й день после родов |
Разработанная программа предусматривает использование системы лечебно-оздоровительных мероприятий в когортах с высоким риском перинатальных и гестационных осложнений как на этапе предгравидарной подготовки, так и с ранних сроков беременности.
Клиническая эффективность этапного мониторинга ведения беременности и экспертной оценки состояния здоровья беременных по триместрам и новорожденного детально проанализирована в когорте «организационного эксперимента» (174 женщины), причем сравнительная оценка течения беременности осуществлялась с группой наиболее «благополучной» - с ранней явкой (266 женщин) и максимальным объемом исследования.
Результатом предложенного комплекса мероприятий оказалось снижение неблагоприятных исходов беременности - антенатальных потерь, гестационных осложнений и увеличение доли физиологического течения беременности.
Общие антенатальные потери в когорте с ранней явкой оказались практически в два раза больше, чем в группе «организационного моделирования» (10,4±3,1% и 5,4±2,7%, соответственно, р<0,05), доминируя за счет генетических и эндокринных нарушений.
Адекватная предгравидарная подготовка, предусматривающая диагностику эндокринных заболеваний и коррекцию гормонального фона, подготовку эндометрия к последующей имплантации (лечение инфекций, экстрагенитальных заболеваний, периконцепционная профилактика) при «запланированной» беременности позволила сократить количество антенатальных потерь в полтора раза (7,1±2,2% и 4,3±2,3%, соответственно, р<0,05).
Подобная тенденция прослеживается и в отношении репродуктивных потерь во II триместре – случаи позднего выкидыша регистрировались лишь в когорте с ранней явкой в ЖК (1,0±0,3 %), частота очень ранних преждевременных родов оказалась сопоставима (1,7±0,5 % и 1,1±0,5%, р<0,05).
Детализируя гестационные осложнения, отметим, что предупреждение и ранняя диагностика таковых с последующим проведением лечебных мероприятий уменьшает вероятность развития неблагоприятных перинатальных и материнских исходов.
Частота развития раннего токсикоза и гестационного пиелонефрита снизилась в полтора раза (17,3±2,3% и 10,6±2,3%, р<0,05; 10,3±1,9% и 6,3±1,8%, соответственно, р<0,05), хронической гипоксии плода – в 1,3 раза (19,1±2,4% и 15,0±2,7%, соответственно, р<0,05). Менее значительные результаты были достигнуты в отношении угрожающего прерывания беременности (15,4± 2,2% и 12,9±2,5%, соответственно, р>0,05), ХПН (28,7±3,4% и 23,6±2,6%, соответственно, р>0,05).
Показано более физиологичное течение родового акта у женщин, в отношении которых последовательно применен комплекс мероприятий по снижению риска неблагоприятных исходов беременности (98,5%).
Частота абдоминального родоразрешения в когорте с ранней явкой превосходила таковую у женщин группы «организационного моделирования» в полтора раза (13,9 ± 2,1% и 8,8 ± 2,1%, соответственно, р<0,05), отражая целесообразность своевременных скрининговых исследований и лечебно-диагностических мероприятий, выбор рациональной акушерской тактики ведения беременности, времени и метода родоразрешения.
Подтверждением эффективности рационального подхода к ведению беременности в когорте «экспериментального образца является снижение эпизодов инструментальных вмешательств в родах: эпизиотомии, ручного обследования полости матки (в полтора раза) (7,6± 2,0% и 10,9±1,9%, р<0,05; 1,1±0,8% и 1,6±0,8%, 4соответственно, р<0,05). Частота самопроизвольной акушерской травмы промежности оказалась наибольшей в когорте родильниц с ранней явкой (3,6±1,1% и 2,6±1,2%, соответственно, р<0,05).
Детализируя состояние новорожденных, отметим, что частота рождения недоношенных детей в группе раннего обращении беременных на учет в ЖК когорте несколько превосходила таковую в когорте «организационного моделирования» при (2,4±0,9% и 1,9±1,0%, соответственно, р<0,05 ). В отношении рождения крупного плода и пренатальной гипотрофии статистически значимых отличий по группам выявлено не было.
Выписка женщины с ребенком в большинстве случаев осуществлялась на 45-е сутки, в зависимости от индекса здоровья новорожденного и, соответственно, потребности в лечебных или профилактических мероприятиях.
Сопоставление индексов здоровья беременных женщин и новорожденных показало стабильный его показатель в когорте «экспериментального образца» вследствие приверженности новым клинико-организационным технологиям, уменьшающим риск неблагоприятных исходов беременности и родов.
ВЫВОДЫ
- Динамика демографических показателей в регионе за 10-летний период имеет положительную тенденцию: количество родов увеличилось на 7,8%, доля неосложненных родов возросла в два раза.
Коэффициент младенческой смертности снизился в пять раз на фоне неизменных составляющих ее структуры - заболеваний перинатального периода, органов дыхания, инфекционных болезней. Перинатальная смертность уменьшилась на 38,2%.
Стабилизация показателя материнской смертности на уровне 12,6 и 11 на 100.000 тысяч детей, родившихся живыми, обусловлена изменениями в репродуктивном поведении и здоровье женщин: число абортов сократилось на 15,2% (в 1,2 раза), число первобеременных первородящих увеличилось в 1,1 раза.
2. Региональной особенностью ухудшения репродуктивного потенциала является возрастание частоты экстрагенитальных заболеваний девушек-подростков и женщин фертильного возраста: болезней системы кровообращения – в 1,2 и 1,1 раза, соответственно, эндокринной системы – 1,5 раза, мочеполовой системы – 1,1 раза. Гинекологическая заболеваемость характеризуется умеренными темпами роста нарушений менструального цикла (в 1,2 раза) и воспалительных заболеваний гениталий (в 1,5 раза).
3. Предсуществующими гестационным осложнениям причинами следует считать состояния, предрасполагающие к срыву микроценоза генитального тракта: низкий индекс соматического здоровья (болезни мочеполовой системы (17,3%), ранние репродуктивные потери (23,7%) и сопряженные с ними воспалительные заболевания гениталий (55,8%)), плацентарной недостаточности (курение (16,8%), гипертоническая болезнь (21,1%), ожирение (18,6%).
4. Ведущими причинами антенатальных потерь в ранние сроки являются нарушения синхронного развития эмбриона и плода за счет генетически обусловленных факторов и врожденных пороков развития, несовместимых с жизнью, в более поздние сроки – определяются в значительной мере «управляемыми» нарушениями здоровья матери.
5. Вероятность развития неблагоприятных перинатальных исходов при поздней явке в ЖК и игнорировании необходимости акушерского наблюдения возрастает: при угрожающем прерывании беременности, раннем токсикозе - в 1,5 раза, анемии, гестационном пиелонефрите, дисбиозе гениталий - в 2 раза, хронической гипоксии плода – в 3 раза.
Основными интранатальными факторами, определяющими неблагоприятный исход родов (интранатальный прирост) при минимизации посещений в ЖК, являются: АРД (27,2%), несвоевременное излитие околоплодных вод (31,3%), острая гипоксия плода (18,5%) агрессивные вмешательства в родах - родовозбуждение и родостимуляция (29,7%), эпизиотомия (23,8%).
6. Наименьший объем допущенных ошибок при адекватной диагностике фигурирует в когорте с максимально необходимым степени перинатального риска объемом исследований при раннем посещении ЖК. Медико-организационными детерминантами риска неблагополучных исходов беременности при минимизации акушерского наблюдения являются: низкая частота регистрации ХЭГЗ (в 1,3 раза), неадекватный охват ультразвуковым скринингом ( в 1,5 раза меньше при средней явке, в 2 раза – при позднем обращении в ЖК), недостаточный объем лабораторной диагностики (в 3 раза), неудовлетворительное качество постановки диагноза (в 1,2 раза).
7. Перинатальные исходы женщин с неадекватным объемом акушерского мониторинга имеют выраженные отличия: недоношенность встречается в 2 раза чаще, гипоксически - ишемические поражения ЦНС - в 1,5 раза, пренатальная гипотрофия – в 2,5 раза, признаки морфофункциональной незрелости – в 2 раза, симптомы дезадаптации – в 1,5 раза.
8. Разработанные на основании многофакторного анализа математические модели позволяют с высокой эффективностью (78,5%) прогнозировать осложнения беременности (коэффициент детерминации - 71,8%) и отклонения в здоровье новорожденного (коэффициент детерминации - 84,6%). Информационную значимость оценочно-прогностических предикторов (расчет индексов здоровья беременной по триместрам) определяет возможность стратификации тактики по группам перинатального риска: исключение акушерской агрессии при низкой степени (индекс I), лечебно-профилактические мероприятия при средней (индекс II, III) и высокой степени риска (индекс IV,V).
9. Алгоритм акушерской диспансеризации, основанный на внедрении этапного мониторинга беременной, прогностических критериев оценки состояния беременных и новорожденных (индексов здоровья) позволяет снизить частоту гестационных осложнений – в 1,5-2 раза, родового акта – в 2 раза, заболеваемость новорожденных – в 1,9 раза в сравнении с показателями при стандартной диспансеризации.
ПРАКТИЧЕСКИЕ РЕКОМЕНДАЦИИ
- Считаем целесообразным внедрение в работу женских консультаций и родильных домов методических указаний, утвержденных Министерством здравоохранения и социального развития Самарской области и предлагаем схему мониторинга перинатальной помощи.
- Диспансеризация беременных с момента постановки на учет в сроки 5-6 недель осуществляется, согласно этапному мониторингу состояния здоровья беременных женщин, с акцентом на первый триместр беременности. Определяют принадлежность к группе пренатального риска.
- Соблюдение преемственности на всех этапах акушерского мониторинга (от первой явки в ЖК до выписки из роддома) предусматривает динамическую оценку течения беременности по триместрам (расчет индекса здоровья беременной):
- I триместр – 13–14-я нед.,
- II триместр – 23–24-я нед.,
- III триместр – 33–34-я нед.,
- в 38–40 недель беременности – непосредственно перед родами для выбора рациональной тактики и срока родоразрешения.
- Мониторинг индекса здоровья беременной по триместрам стратифицирует женщин по группам риска гестационных осложнений и неблагоприятных перинатальных исходов (рис.5):
- при индексе здоровья I следует избегать акушерской агрессии в отношении беременной (низкий перинатальный риск);
- при индексе II, III (средняя степень перинатального риска) проводятся лечебно-профилактические мероприятия амбулаторно;
- при индексе IV,V (высокая степень перинатального риска) – лечебно-профилактические мероприятия в стационаре;
Рис. 5. Алгоритм диспансеризации беременных.
- при высоком риске развития ХПН на ранних сроках – лечебно-профилактические мероприятия;
- в III триместре и в 38-40 недель – решение вопроса о досрочном (плановом) абдоминальном родоразрешении в интересах плода.
- выбор тактики родоразрешения:
самопроизвольные роды - при стабильном индексе здоровья беременной (в отсутствие отрицательной динамики), низкой и средней степени перинатального риска, в отсутствие интранатальных факторов риска неблагоприятных перинатальных исходов (интранатального прироста)
кесарево сечение, программированные роды - при высокой степени перинатального риска (достижение степени риска 25 баллов – интранатальный прирост), высоком значении индекса здоровья беременной (IV, V).
- Стратификация новорожденных по группам риска на 2-3-и сутки пуэрперия на основании расчетов индекса его здоровья, взаимообусловленности индексов состояния здоровья беременных и новорожденных предусматривает лечебно-профилактические мероприятия при прогнозировании неонатального «неблагополучия».
Список работ, опубликованных по теме диссертации
1. Лазарева, Н.В.Особенности течения беременности и родов у женщин с миомой матки / Н.В. Лазарева, Р.Я. Ильяшевская, О.Ю. Пантелеева // Ургентная и реконструктивно – восстановительная хирургия. Выпуск 2: Сборник научных трудов / Под редакцией Г.П. Котельникова, В.И. Белоконева, П.Н. Ромашева. – Самара: ООО «Офорт»; ГОУ ВПО « СамГМУ», 2005. – С. 200 – 202.
2. Лазарева, Н.В. Особенности развития плацентарной недостаточности / Н.В. Лазарева, Г.И. Поважук, Н.Г. Миронова // Ургентная и реконструктивно – восстановительная хирургия. Выпуск 2: Сборник научных трудов /Под редакцией Г.П. Котельникова, В.И. Белоконева, П.Н. Ромашева. – Самара: ООО «Офорт»; ГОУ ВПО «СамГМУ», 2005. – С. 202 – 205.
3. Лазарева, Н.В. Медицинская нейроинформатика. Использование и применение./ Н.В.Лазарева, Ю.Л. Минаев // Управление качеством здравоохранения через новации: Материалы XXV межрегионального съезда врачей.- Самара: ГУСО «Перспектива», 2005. –С. 249.
4. Лазарева, Н.В. Расширение объема оперативного вмешательства при кесаревом сечении / В.С. Рогачева, Н.В. Лазарева Г.Н. Кривошеева, Н.Я. Кондратьева // Ургентная и реконструктивно – восстановительная хирургия. Выпуск 2: Сборник научных трудов / Под редакцией Г.П. Котельникова, В.И. Белоконева, П.Н. Ромашева. – Самара: ООО « Офорт»; ГОУ ВПО «СамГМУ», 2005. – С. 207 – 209.
5. Лазарева, Н.В. Подход к рациональному питанию как профилактика гестационных осложнений. / Н.В. Лазарева // Материалы научно – практической конференции молодых ученых. Актуальные вопросы клинической и экспериментальной медицины. СПб МАПО Санкт – Петербург, 2004. – С. 34 – 35.
6. Лазарева, Н.В. Прогнозирование развития хронической плацентарной недостаточности у женщин плавсостава / Н.В. Лазарева, А.В. Медведев // Современные проблемы охраны труда и здоровья работающих женщин: Материалы всероссийской конференции / Под редакцией академика РАМН Г.П. Котельникова. – Самара: ООО «Офорт»; ГОУ ВПО «СамГМУ», 2005. – С 68 – 71.
7. Слободина, В.А. Клиническая оценка результатов диагностических исследований, особенностей течения родов, послеродового периода у женщин с крупным плодом и неонатальные исходы./ В.А. Слободина, Н.В. Лазарева, Р.Я. Ильяшевская, М.Г. Попова, Н.А. Родионова, О.М. Пшевская // Материалы 8 – го Всероссийского научного форума «Мать и дитя». – Москва, 2006. – С. 246-247.
8. Лазарева, Н.В. Использование нейронных сетей для прогнозирования гестационных осложнений / Н.В. Лазарева, Ю.Л. Минаев // Новые технологии в современном здравоохранении, сборник научных трудов. М.: РИО ЦНИИОИЗ, - 2007, - с. 255-260.
9. Лазарева, Н.В. Особенности ведения родов через естественные родовые пути после операции кесарево сечение. / Н.В. Лазарева, Р.Я. Ильяшевская, С.А. Нестеренко, М.Г. Попова, Н.А. Родионова, В.А. Слободина // Материалы первого регионального научного форума «Мать и дитя». – Казань, 2007. – С. 89 – 90.
10. Лазарева, Н.В. Пути оптимизации интегрированной модели охраны репродуктивного потенциала семьи / Лазарева, Н.В. // «Журнал акушерства и женских болезней». Том LVII, – СПб, 2007. – С. 66-67.
11. Лазарева, Н.В. Особенности выхаживания новорожденных детей с очень низкой массой тела / Н.В. Лазарева, Т.Ф. Мариенко, Г.Н. Кривошеева, Н.И. Меньших, Л.П. Афлитунова, О.А. Степаненко, О.Ю. Гурьянова.// Материалы первого регионального научного форума «Мать и дитя». – Казань, 2007. – С. 386 – 387.
12. Лазарева, Н.В. Необходимость расширения объема оперативного вмешательства при осложненном кесаревом сечении./ Н.В. Лазарева, Г.Н. Кривошеева, С.А. Нестеренко, Т.Ф. Мариенко, Н.Я. Кондратьева, И.С. Кияшко // Материалы первого регионального научного форума «Мать и дитя». – Казань, 2007. – С. 89.
13. Лазарева, Н.В. Прогнозирование осложнений периода гестации с использованием нейронных сетей. Возможности применения в практической медицине / Н.В. Лазарева, Ю.Л. Минаев // «Вестник РУДН», серия Медицина, № 6, 2007. – С. 506 – 511.
14. Лазарева, Н.В. Особенности формирования адаптационно – приспособительных механизмов фетоплацентарного комплекса у женщин, работающих на водном транспорте./ Н.В. Лазарева, А.В. Медведев, Т.А. Федорова, Н.В. Кучина //«Нефть и здоровье». Всероссийская научно – практическая конференция, посвященная 75 –летию башкирской нефти: Материалы конференции. Уфа, 22-23 мая 2007г.-Уфа, 2007.- С. 371 – 375.
15. Буханова, О.В. Профилактика послеродового нейрообменно-эндокринного синдрома преформированными физическими факторами / О.В. Буханова, Н.Ф. Давыдкин, О.И. Линева, Н.В. Лазарева // Материалы Международного конгресса « Здравница – 2007». «Актуальные проблемы восстановительной медицины, курортологии и физиотерапии. Здоровье женщин – залог благополучия России». – Москва, 2007. С. 62.
16. Лазарева, Н.В. Особенности ведения беременности и родов при спонтанной и индуцированной двойне / Н.В. Лазарева, Р.Я. Ильяшевская // Материалы 9 – го Всероссийского научного форума «Мать и дитя». – Москва, 2007. – С.141-142.
17. Лазарева, Н.В. Особенности акушерских кровотечений при преждевременной отслойке нормально расположенной плаценты // Н.В. Лазарева, Г.Н. Кривошеева, С.А. Нестеренко, Т.Ф. Мариенко, И.С. Кияшко, Н.Я. Кондратьева, Т.С. Ларина, Т.Н. Ломовская // Материалы 9 – го Всероссийского научного форума «Мать и дитя». – Москва, 2007. – С. 142.
18. Лазарева, Н.В. Влияние течения беременности на ранний неонатальный период у доношенных детей с пренатальной гипотрофией II – III степени / Н.В. Лазарева, В.А. Слободина, Т.Е. Артемова // Материалы 9 – го Всероссийского научного форума «Мать и дитя». – Москва, 2007. – С. 606-607.
19. Приоритетный национальный проект «Здоровье» в общеврачебной практике: методическое пособие для врачей / Блашенцева С.А. и др. – Самара: ООО «ЦПР», 2007.- 94с. (в соавторстве).
20. Цуркан С.В., Основы перинатальной фармакотерапии / С.В. Цуркан, Н.В. Лазарева // Основы перинатальной фармакотерапии: учебное пособие для врачей акушеров – гинекологов, неонатологов, врачей общей практики, проходящих последипломную подготовку, клинических ординаторов, врачей - интернов/ Под редакцией О.И. Линевой. – Самара: «СОМИАЦ», 2007.- 86с.
21. Лазарева, Н.В. Лечебная физкультура во время беременности / Н.В. Лазарева // Лечебная физкультура во время беременности: учебное пособие для самостоятельной работы врачей акушеров – гинекологов, методистов ЛФК, неонатологов, клинических ординаторов, врачей интернов/ Под редакцией О.И. Линевой. - Самара, 2007. - 58с.
22. Лазарева, Н.В. Особенности формировании плацентарной недостаточности / Н.В. Лазарева // Вопросы практической педиатрии. Том 3, № 5, 2008. – С. 32 - 35.
23. Лазарева, Н.В. Экспертная система для дифференциальной диагностики «острого живота» в акушерстве и гинекологии / Н.В. Лазарева // «Казанский Медицинский Журнал». – 2008. – Том LХХХIХ. – Вып. 5. С. 591 – 595.
24. Лазарева, Н.В.Отсроченное пережатие пуповины как метод профилактики дефицита железа у детей в первые месяцы жизни / Лазарева Н.В., Редкина Л.А., Ларина Т.В., Кривошеева Г.Н., и др. // Охрана репродуктивного здоровья семьи: медико – организационные технологии XXI века: сборник научных трудов, посвященный 25 – летию кафедры акушерства и гинекологии Института последипломного образования / Под ред. Проф. О.И. Линевой. – Самара: ГУСО «Перспектива», 2008. – С. 150 – 153.
25. Лазарева, Н.В. Организация охраны репродуктивного потенциала женщин в современных условиях. – Самара, 2008.-204с. (монография, 1000 экз.)
26. Лазарева, Н.В. Эффективность проведения программы прегравидарной подготовки на исход беременности, родов у женщин с инфекцией и состояние новорожденных детей / Н.В. Лазарева // «Медицинский альманах» №3, 2008. – С. 154-158.
27. Мельников, В.А. Возможность прогнозирования и предупреждения осложнений первого триместра беременности на основании состояния биоценоза влагалища / В.А. Мельников, Н.В. Лазарева, О.В. Тюмина // «Медицинский альманах» № 4 (9), 2009. – С. 50-52.
28. Мельников, В.А. Осложнения первого триместра беременности и особенности биоценоза влагалища / В.А. Мельников, Н.В. Лазарева, О.В. Тюмина // «Вестник РУДН», серия Медицина, № 4, 2009. – С. 543-547.
29. Лазарева Н.В. Спонтанная и индуцированная двойня: реалии и сложности ведения беременности и родов / Н.В. Лазарева, С.А. Нестеренко, Р.Я. Ильяшевская, В.А. Слободина, Н.А. Родионова, М.Г. Попова, О.Н. Гаранина // Современные аспекты решения медико – социальных проблем репродуктивного здоровья женщин: Сб. научных трудов, посвященный 90-летию Самарского государственного медицинского университета и 35-летию кафедры акушерства и гинекологии №2 СамГМУ / Под ред. проф. Л.С. Целкович; ГОУ ВПО «Самар. Гос. медицинский ун.т». – Самара, Самар.отд-ние Литфонда, 2009.- С. 108-112.
30. Лазарева, Н.В. Прогностические критерии оценки состояния здоровья беременной женщины и новорожденного / Н.В. Лазарева, Ю.Л. Минаев // «Вестник РУДН», серия Медицина, № 4, 2009. – С. 547-554.
31. Лазарева, Н.В. Особенности репродуктивного здоровья на ранних сроках беременности /Н.В. Лазарева, В.А. Мельников // «Материалы X юбилейного Всероссийского научного форума». – М., 2009. – С.113-114.
32. Лазарева, Н.В. Оценка исходов беременности, родов и состояния новорожденных после проведения подготовки женщин с различными видами инфекций / Н.В. Лазарева // «Вестник РУДН», серия Медицина, № 6, 2009. – С. 64-72.
33. Лазарева Н.В. Задержка внутриутробного роста плода: реалии и перспективы / Н.В. Лазарева, Г.Н. Кривошеева, Т.Ф. Мариенко, Л.Д. Соловова, Т.Н. Ломовская, Т.С. Ларина, Н.Я. Кондратьева, Н.И. Меньших, О.Г. Васильченко, О.Ю. Гурьянова, Д.М. Ларина, О.О. Лукина. // Материалы XI юбилейного Всероссийского научного форума. – М., 2010. – С.123-124.
34. Лазарева, Н.В. Возможность раннего прогнозирования состояния здоровья беременной женщины и новорожденного / Лазарева Н.В., Минаев Ю.Л. // «Медицинский альманах» № 2 (11), апрель, 2010. – С. 159-162.
35. Ильяшевская Р.Я. Использование метода амниоскопии для диагностики физиологического состояния плода / Р.Я. Ильяшевская, Н.В. Лазарева, Л.Д. Соловова, В.А. Слободина, Н.А. Родионова, М.Р. Макеева, Т.Е. Артемова // Материалы X юбилейного Всероссийского научного форума. – М., 2010. – С.86-87.
36. Минаев Ю.Л. Прогностический расчет взаимообусловленности индексов здоровья беременных женщин и новорожденных детей / Ю.Л. Минаев, Н.В. Лазарева // «Медицинский альманах» № 4 (13), ноябрь, 2010. – С. 80-82.
37. Лазарева Н.В. Особенности влагалищных родоразрешающих операций в современном акушерстве / Н.В. Лазарева, Р.Я. Ильяшевская, В.А. Слободина, Л.Д. Соловова, Л.В. Прохорова, Н.А. Родионова, Т.Е. Артемова, С.В. Зайцева, Е.П. Гришанова // Материалы XI юбилейного Всероссийского научного форума. – М., 2010. – С.124-125.
38. Лазарева, Н.В. Возможность снижения риска неблагоприятных исходов беременности у женщин с высоким риском / Н.В. Лазарева // «Аспирантский вестник Поволжья» № 7-8, 2010. – С. 98-102.
39. Поляков В.А. Опыт применения физической подготовки женщин к родам / В.А. Поляков, О.И. Линева, Л.В. Картамышева, Е.И. Растопина, Н.В. Лазарева // Актуальные вопросы медицинской реабилитации, восстановительной медицины, курортологии и физиотерапии: материалы научно-практической конференции.
Под ред. Г.П. Котельникова. – Самара, 2010.- С.261-262.
40. Лазарева, Н.В. Клинико-прогностические критерии экспертной оценки состояния здоровья беременных / Н.В. Лазарева, // «Аспирантский вестник Поволжья» № 1-2, январь, 2011. – С. 101-105..
41. Лазарева, Н.В. Корреляционный анализ благоприятных исходов родов и состояния новорожденных в зависимости от объема динамического наблюдения во время беременности / Н.В. Лазарева, В.А. Мельников // «Вестник РУДН», серия Медицина, № 2, 2011. – С. 342-347.
42. Лазарева Н.В. Роль профилактических направлений в укрепление репродуктивного здоровья женщин / Н.В. Лазарева, В.А. Мельников // «Медицинский альманах» № 4 (17), апрель, 2011. – С. 167-169.
43. Портянникова Н.П. Сравнительная эффективность различных методов терапии / Н.П. Портянникова, Н.В. Лазарева, М.В. Пикалова, О.М. Веревкина // Мать и дитя Кузбасса, № 3, 2011. – С. 231-236.
44. Лазарева Н.В. Интегрированный расчет предикторов осложнений беременности и мониторинг акушерской ситуации / Н.В. Лазарева, Ю.Л. Минаев // Вестник Реавиз, № 3, 2011. – С. 150-18.
45. Лазарева Н.В. Прогнозирование и экспертная оценка состояния здоровья беременных женщин по триместрам и новорожденного / Лазарева Н.В // Методические указания, утвержденные Министерством здравоохранения и социального развития Самарской области. - 2011.- 27с.
Патенты РФ и рационализаторские предложения
1. Способ прогнозирования послеродового нейрообменно-эндокринного синдрома: патент 2345702 Рос. Федерация: МПК / Н. В. Лазарева, Ю. Л. Минаев, О. В. Буханова; заявитель и патентообладатель ГОУ ВПО «Самарский государственный медицинский университет». – № 2006136669; приоритет изобретения 16.10.2006; зарегистрировано 10.02.2009.
2. Способ определения длины плода: патент 2361516 Рос. Федерация: МПК / Н. В. Лазарева, Ю. Л. Минаев; заявитель и патентообладатель – ГОУ ВПО Самарский военно-медицинский институт. – № 2007127291; приоритет изобретения 16.07.2007; зарегистрировано 20.07.2009.
3. Способ определения массы плода: патент 2361515 Рос. Федерация: МПК / Н. В. Лазарева, Ю. Л. Минаев; заявитель и патентообладатель – ГОУ ВПО Самарский военно-медицинский институт. – № 2007127157; приоритет изобретения 16.07.2007; зарегистрировано 20.07.2009.
4. Способ прогнозирования хронической плацентарной недостаточности на ранних сроках беременности: патент 2361522 Рос. Федерация: МПК / Н. В. Лазарева, Ю. Л. Минаев; заявитель и патентообладатель – Самарский военно-медицинский институт. – № 2007127290; приоритет изобретения 16.07.2007; зарегистрировано 20.07.2009.
5. Устройство для стимулирования кровообращения органов малого таза: патент 80113. Рос. Федерация: МПК А61 Н 7/00 / Н. В. Лазарева; заявитель и патентообладатель – Н. В. Лазарева. – № 20088123578; приоритет изобретения 10.06.2008; зарегистрировано 27.01.2009, Бюл. № 3 – 1 с.: ил.
6. Устройство для биопсии хориона: патент 80106. Рос. Федерация: МПК А61 В 17/34 / Н. В. Лазарева; заявитель и патентообладатель – Н. В. Лазарева. – № 2008123579; приоритет изобретения 10.06.2008; зарегистрировано 27.01.2009, Бюл. № 3 – 1 с.: ил.
7. Устройство для введения лекарственных веществ в полость матки: патент 80116. Рос. Федерация: МПК А61 М 29/00 / Н. В. Лазарева; заявитель и патентообладатель – Н. В. Лазарева. – № 2008123577; приоритет изобретения 10.06.2008; зарегистрировано 27.01.2009, Бюл. № 3 – 1 с.: 3 ил.
8. «Карта самоконтроля». Н. В. Лазарева. БРИЗ ГОУ ВПО «Самарский государственный медицинский университет», № 599, от 28.05.08.
9. «Клинические показатели оценки эффективности комплексной программы подготовки беременных к родам». Н. В. Лазарева, О. В. Рылова. БРИЗ ГОУ ВПО «Самарский государственный медицинский университет», № 601, от 28.05.08.